مقدمه
در سالهای اخیر، مفهوم درد معنوی به یکی از موضوعات مهم در پژوهشهای پزشکی و بهداشتی تبدیل شده است. این نوع درد به تجربیات فردی مرتبط با بحرانهای معنوی و ناراحتیهای وجودی اشاره دارد که میتواند تأثیرات عمیقی بر کیفیت زندگی بیماران داشته باشد. محیط بالینی، جایی که بیماران اغلب با چالشهای جسمانی و روحی روبهرو هستند، میتواند زمینهای برای درک و مدیریت این نوع درد باشد. در این مقاله، با تعریف، ابعاد مختلف، پیامدهای بالینی و راهکارهای مدیریت درد معنوی آشنا میشویم.
تعریف درد معنوی
درد معنوی تجربهای است که با ناراحتی شدید در سطح معنوی همراه است و میتواند ناشی از قطع ارتباط با خدا، قدرت برتر، یا از دست دادن معنا و هدف در زندگی باشد. این نوع درد ممکن است به دلیل بحرانهای معنوی، از دست دادن امید، یا احساس تنهایی وجودی ایجاد شود.
ابعاد درد معنوی
1. بعد وجودی
این بعد به احساسات عمیق بیمعنایی و انزوا اشاره دارد. برخی افراد ممکن است حس کنند که زندگیشان فاقد معنا یا هدف است و این احساس میتواند در شرایط بیماری یا بحران تشدید شود.
2. بعد رابطهای
بعد رابطهای مربوط به مشکلات در ارتباط با دیگران است. احساس تنهایی، رهاشدگی یا عدم حمایت اجتماعی ممکن است این نوع درد را تقویت کند. برای مثال، بیماران ممکن است احساس کنند که خانواده یا دوستانشان به اندازه کافی در کنارشان نیستند.
3. بعد معنوی
اختلال در ارتباط با خدا یا قدرت برتر در این بخش بررسی میشود. بیماران ممکن است حس کنند که از سوی خدا ترک شدهاند یا دیگر به او نزدیک نیستند. این احساس میتواند تأثیرات منفی بر روحیه و روند بهبودی آنها داشته باشد.
شیوع درد معنوی
مطالعات نشان دادهاند که درد معنوی در محیطهای بالینی شیوع بالایی دارد. برای مثال، حدود 96 درصد از افراد در طول زندگی خود تجربه درد معنوی را گزارش کردهاند. این آمار نشاندهنده اهمیت توجه به این موضوع در مراقبتهای بهداشتی است.
پیامدهای بالینی درد معنوی
1. تأثیر بر کیفیت زندگی
درد معنوی میتواند به شدت کیفیت زندگی بیماران را کاهش دهد و منجر به مشکلات روانی مانند افسردگی، اضطراب و حتی کاهش پاسخ به درمانهای جسمی شود.
2. تأثیر بر روند بهبودی
این نوع درد ممکن است روند بهبودی جسمی بیماران را مختل کند. به عنوان مثال، بیمارانی که دچار درد معنوی هستند، اغلب توانایی کمتری در تطبیق با بیماریهای خود نشان میدهند.
3. ارتباط با بیماریهای روانی
درد معنوی با اختلالات روانی مانند افسردگی و اضطراب همبستگی بالایی دارد. بسیاری از بیماران ممکن است دچار احساس پوچی یا بیهودگی شوند که نیازمند مداخلات فوری است.
روشهای ارزیابی درد معنوی
1. مصاحبههای تخصصی
پرسشهای باز در مصاحبهها میتوانند به شناسایی منابع درد معنوی کمک کنند. برای مثال، پرسیدن از بیماران درباره احساساتشان نسبت به خدا یا معنای زندگی میتواند نشانههای این نوع درد را آشکار کند.
2. ابزارهای استاندارد
استفاده از پرسشنامههای استاندارد، مانند مقیاسهای ارزیابی معنویت، میتواند ارزیابی دقیقتری از وضعیت بیمار ارائه دهد.
3. توجه به بافت فرهنگی
بافت فرهنگی و مذهبی بیماران نقش مهمی در درک و تجربه درد معنوی دارد. بنابراین، باید ارزیابیها بهصورت حساس و متناسب با این زمینهها انجام شوند.
مدیریت درد معنوی در محیط بالینی
1. ارائه حمایت معنوی
یکی از مهمترین روشها، ارائه حمایت معنوی است. این شامل گوش دادن فعال، ارائه مشاوره معنوی و کمک به بیماران برای بازسازی ارتباط معنوی است.
2. مداخلات روانی-اجتماعی
حمایت از بیمار در روابط اجتماعی و روانی میتواند تأثیر مثبتی بر کاهش درد معنوی داشته باشد. برنامههای حمایتی خانوادهمحور و گروهدرمانی میتوانند مفید باشند.
3. ادغام مراقبت معنوی در درمانهای پزشکی
مراقبت معنوی باید بهعنوان بخشی از درمانهای جامع پزشکی لحاظ شود. این امر میتواند از طریق همکاری بین تیمهای پزشکی و مشاوران معنوی محقق شود.
چالشهای موجود در مراقبت معنوی
1. کمبود آموزش
بسیاری از کارکنان مراقبتهای بهداشتی آموزش کافی در زمینه درد معنوی ندیدهاند. این امر ممکن است منجر به نادیده گرفتن این موضوع مهم شود.
2. محدودیتهای زمانی
در محیطهای پرمشغله بالینی، زمان محدود برای بررسی عمیق درد معنوی ممکن است یکی از چالشهای اصلی باشد.
توصیهها برای آینده
1. آموزش تخصصی
ایجاد برنامههای آموزشی برای کارکنان پزشکی درباره مفهوم درد معنوی و راهکارهای مدیریت آن ضروری است.
2. توسعه ابزارهای بهتر ارزیابی
ابزارهای ارزیابی باید سادهتر و کاربردیتر شوند تا به راحتی در محیط بالینی قابل استفاده باشند.
3. فرهنگسازی
توجه به معنویت باید بهعنوان بخشی از فرهنگ سازمانی در محیطهای پزشکی و درمانی ترویج یابد.
نتیجهگیری
درد معنوی یکی از جنبههای مهم مراقبتهای بهداشتی است که نیازمند توجه ویژه در محیطهای بالینی است. مدیریت این نوع درد میتواند بهبود چشمگیری در کیفیت زندگی بیماران ایجاد کند و سیستم بهداشتی را انسانیتر و کارآمدتر سازد. برای رسیدن به این هدف، لازم است که معنویت بهعنوان یک عنصر کلیدی در مراقبتهای پزشکی در نظر گرفته شود و کارکنان و سازمانها برای ادغام آن تلاش کنند.
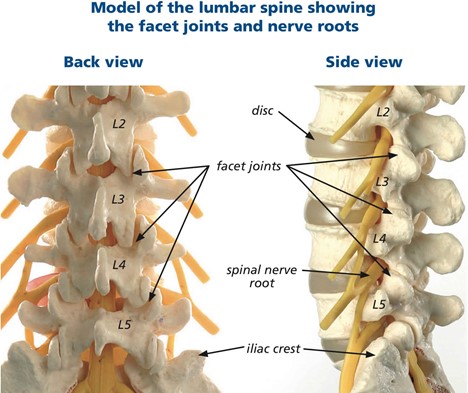
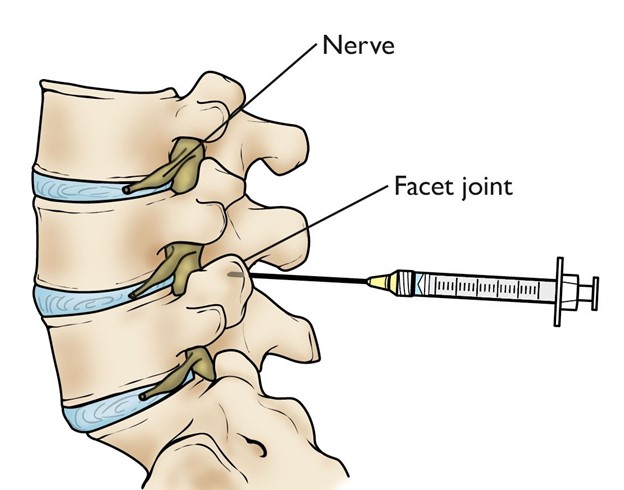
آناتومی مفاصل فست کمری
مفاصل فست، مفاصل بین مهره های ستون فقرات هستند که بین هر دو مهره، در پشت ستون فقرات، یک مفصل در سمت چپ و یک مفصل در سمت راست قرار دارد. هر مفصل فست از به هم رسیدن دو زائده استخوانی، یکی از مهره بالایی و یکی از مهره پایینی، به وجود می آید. لایه خارجی این مفاصل یک لایه فیبری است که در داخل آن غشا مفصلی و سطوح مفصلی زوائد مهره های بالایی و پایینی قرار داد. به هر مفصل فست دو عصب که از نخاع منشا می گیرند وارد می شود. یک عصب از فضای بین مهره ای بالایی و یک عصب از فضای بین مهره ای مجاور مفصل به هر مفصل فست وارد می شود. به همین دلیل برای کاهش درد ناشی از التهاب این مفاصل با روش بلاک عصبی (تزریق دارو بی حسی و ضد التهابی به اعصاب) باید هر دوی این اعصاب بلاک شوند. پایانه های اعصاب حسی مفصال فست به لایه فیبری خارجی آن و غشا مفصلی ختم می شود.
در تصویر زیر مفاصل فست کمری نشان داده شده اند:
تاریخچه
مفاصل فست کمری اولین بار در سال 1900 به عنوان منشا درد بررسی شدند و سندروم فست اولین بار در سال 1933 تعریف شد. در مطالعات بسیاری نشان داده شده است تزریق مواد ملتهب کننده به داخل این مفاصل می تواند باعث ایجاد درد کمر و باسن و پا ها شود. در سال 1976 مشخص شد که در بیمارانی که التهاب مزمن فست کمری مبتلا بودند، تزریق دارو های بی حسی و ضد التهابی (مانند کورتیکواستروئید ها) به داخل این مفاصل می تواند باعث از بین رفتن کمردرد شود.
نحوه بیماری زایی
تغییرات تخریبی در مفاصل فست کمری اکثرا با تغییرات تخریبی دیسک های بین مهره ای و کانال های عصبی همراهی دارند که مجموع این اختلالات باعث کمردرد بیمار می شود. بیماری و التهاب مفاصل فست بدون درگیری دیگر ساختار های ستون فقرات، ندرتا اتفاق می افتد. از عللی که می توانند باعث ایجاد درد در مفاصل فست شوند می تواند به موارد زیر اشاره کرد:
- بیماری های التهابی سیستمیک مانند آرتریت روماتوئید و اسپوندیلیت آنکیلوزان
- تغییرات تخریبی آرتریتی.
- کیست های غشا مفصلی.
- عفونت ها.
- میکروتروما و پارگی کپسول یا غضروف مفصلی. تروما به آسیب فیزیکی گفته می شود و منظور از میکروتروما آسیب های فیزیکی کوچک ولی تکرار شونده است.
- نیمه دررفتگی های مفصل.
از بین این علت ها، آرتریت به عنوان شایع ترین منشا التهاب و درد این مفاصل شناخته می شود. آرتریت در بسیاری از افرادی که علامت و دردی ندارند نیز مشاهده می شود و وجود آرتریت در تصویربرداری لزوما به معنی ایجاد درد برای فرد نیست. همچنین این نکته مهم است که شدت درد آرتریت با شدت درد لزوما مرتبط نیست و ممکن است فردی با آرتریت مختصر درد زیادی داشته باشد و برعکس.
التهاب در مفصل فست:
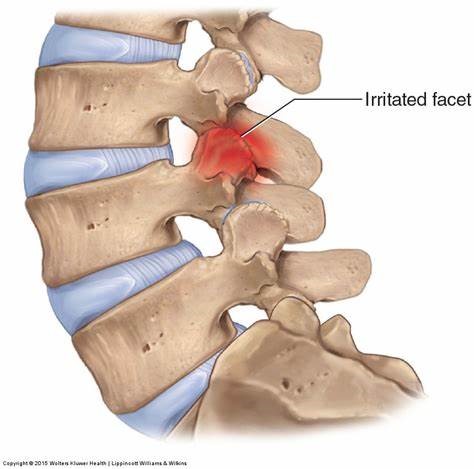
تشخیص
درد سندروم فست کمری به صورت یک طرفه یا دو طرفه در کمر تظاهر پیدا می کند. این درد می تواند به باسن، کشاله ران و ران ها منتشر شود اما فقط در موارد بسیار معدودی می تواند به پایین تر از زانو برسد. درد بیمار معمولا با خم شدن به عقب، چرخاندن کمر یا نشستن و ایستادن طولانی مدت بدتر می شود. کمردرد با خم شدن به جلو، استراحت یا راه رفتن بهبود پیدا می کند. در معایینه توانایی بیمار در خم شدن به عقب محدود شده است، اختلال اعصاب نخاعی کمری ندارد و گاهی در لمس کنار خط وسط ستون مهره ها درد وجود دارد. البته لازم به ذکر است که این علائم در تمام بیماران وجود ندارد. با اینکه بعضی از صاحب نظران بین شدت آرتریت در تصویربرداری و شدت علائم بیمار ارتباطی را در نظر گرفته اند اما در بیشتر موارد یافته های تصویربرداری نمی توانند شدت درد ناشی از التهاب مفاصل فست را پیشبینی کنند.
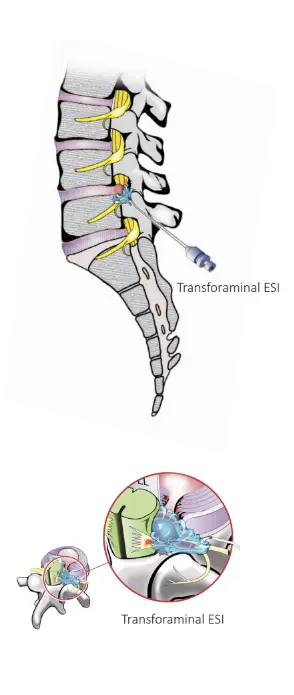
تزریقات تشخیصی برای سندورم فست کمری
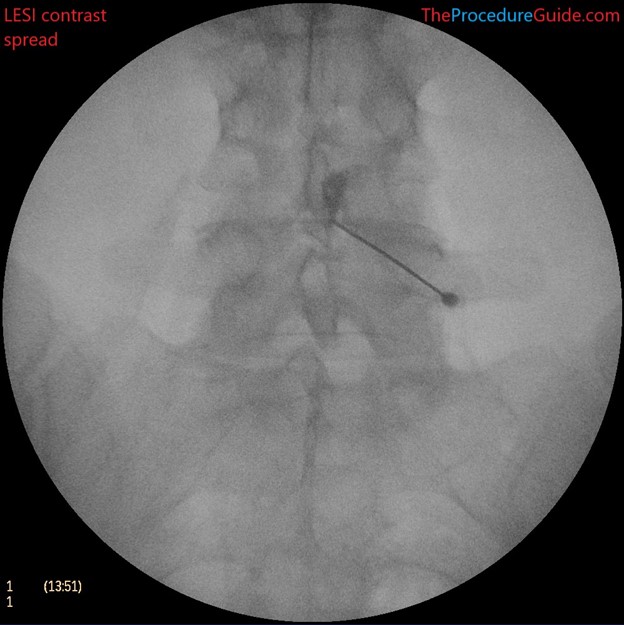
دو روش درمانی-تشخیصی کم تهاجمی اصلی برای سندروم فست کمری، تزریق داخل مفصلی و بلاک عصبی هستند. در تزریق داخل مفصلی، مقدار کمی داروی بی حسی و ضد التهابی به داخل فضای مفصل تزریق می شود. در روش بلاک عصبی، این دارو ها در کنار عصبی که پیام های درد را از مفصل منتقل می کند تزریق می شوند. در کلینینک فوق تخصصی درد پروفسور سیروس مومن زاده هر دوی این تزریقات همراه با تصویربرداری همزمان فلوروسکوپی انجام می شوند. استفاده از تصویربرداری همزمان به پزشک اجازه می دهد تا سوزن را در تمام طول مدت تزریق مشاهده کند که باعث اثربخشی بیشتر درمان و کاهش عوارض جانبی می شود. کاربرد تشخیصی این روش ها به این صورت است که در صورت کاهش درد بیمار بعد از انجام تزریق، التهاب این مفاصل قطعی می شود. در اکثر بیماران مفاصل فست قسمت پایینی کمر درگیر هستند و به همین دلیل برای تشخیص اولیه معمولا تزریقات با هدف این مفاصل انجام می شود. مقدار داروی تزریق شده معمولا کمتر از 2 سی سی است چون فضای مفاصل فست بسیار کوچک است. قبل از تزریق دارو می توان با تزریق مقدار بسیار کمی ماده حاجب و مشاهده آن در تصویربرداری از درست بودن محل نوک سوزن مطمئن شد. در بیمارانی که تزریق داخل مفصلی مشکل است (مثلا تخریب زیاد مفصل یا بیمارانی که قبلا تحت جراحی قرار گرفته اند) معمولا از روش بلاک عصبی استفاده می شود. استفاده نکردن از مسکن های خوراکی، استفاده از مسکن های خوراکی کوتاه اثر یا ادامه فعالیت هایی که باعث ایجاد درد می شدند، بعد از تزریق می تواند باعث بهتر شدن دقت تشخیص شود.
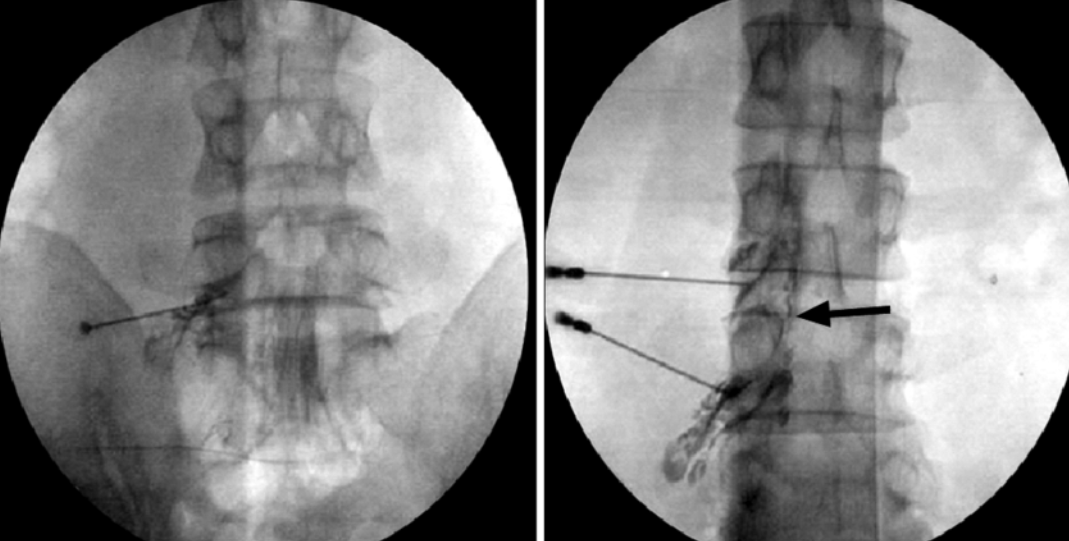
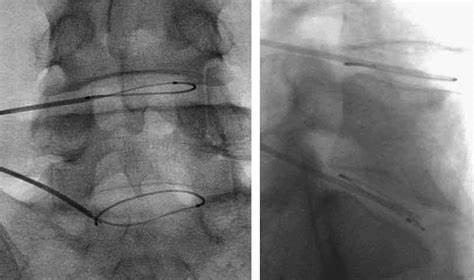
نحوه تزریق داخل مفصلی فست کمری:
تصویر فلوروسکوپی نشان دهنده سوزن در محل مفاصل فست کمری:
مداخلات درمانی برای سندروم فست کمری
تزریقات داخل مفصلی فست کمری: در این تزریق مقداری داروی بی حسی و ضد التهابی به داخل فضای مفصلی تزریق می شود و اساس آن مانند دیگر تزریقات داخل مفصلی (مثل شانه و زانو) است. تزریق داخل مفصلی فست اولین بار در سال 1976 انجام شد. قبل از تزریق معمولا نیازی به تزریق تشخیصی که در بالا توضیح داده شد نیست. در مطالعات مختلفی که با هدف مشخص کردن اثربخشی تزریق داخل مفصلی فست انجام شده است که مقدار درد بیماران بین 18% تا 63% و طولانی تر از 6 ماه کاهش پیدا می کند.
تخریب عصب مفاصل فست: یک روش درمانی بسیار موثر برای درمان درد سندروم فست کمری، تخریب اعصابی است که مفصل می رسند. برای این کار لازم است که هر دو عصبی که مفصل فست می رسند تخریب شود. روش های مختلفی برای تزریق عصب وجود دارد که از بین آن ها می توان به تخریب عصب با سرما، تزریق مواد کشنده عصب و تخریب عصب با امواج رادیوفرکوئنسی (radiofrequency) اشاره کرد که روش رادیوفرکوئنسی به دلیل عوارض کم و اثربخشی بالا روش انتخابی است. در روش رادیوفرکوئنسی یک سوزن که با تولید امواج رادیویی عصب را تخریب می کند در کنار عصب قرار داده می شود. در تمام طول مدت ورود سوزن به بدن، با استفاده از تصویربرداری همزمان فلوروسکوپی می توان مسیر عبور سوزن را مشاهده کرد. این سوزن با تولید امواج رادیویی دمای بافت با به صورت موضعی به بین 80 تا 90 درجه سانتی گراد می رساند و به این منظور نیاز به 60 تا 90 ثانیه تولید امواج رادیویی دارد. در مطالعات انجام شده برای مشخص کردن اثربخشی این روش نشان داده شده است که استفاده از امواج رادیوفرکوئنسی می تواند کمردرد مزمن بسیاری از بیماران مبتلا به سندروم فست کمری را بهبود ببخشد.
نحوه انجام بلاک رادیوفرکوئنسی:
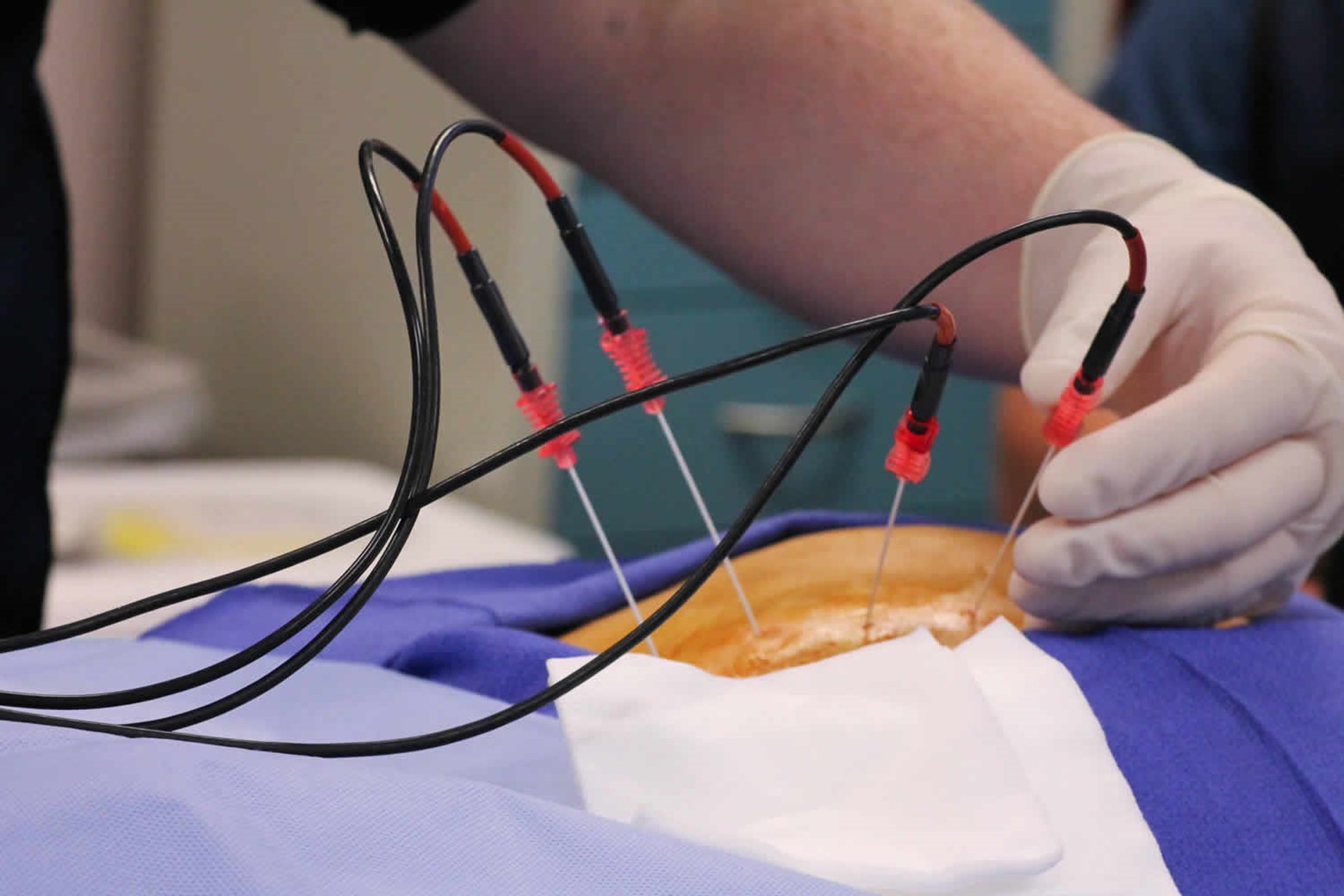
تصویر فلوروسکوپی سوزن های رادیوفرکوئنسی:
مطالعات تشخیصی برای درد کمر
مطالعات تشخیصی برای مشخص کردن علت درد کمر را می تواند به موارد زیر تقسیم کرد: تصویربرداری، دیسکوگرافی، بلاک تشخیصی، بررسی های الکتریکی، و بررسی های آزمایشگاهی
مطالعات تصویربرداری:
- MRI: تصویربرداری MRI، تصویربرداری اصلی و استاندارد طلایی تصویربرداری برای مشخص کردن علت درد کمر است. این تصویربرداری بالاترین کیفیت تصویر ضایعات نخاع، کانال نخاعی، اعصاب و دیسک های بین مهره ای را در اختیار پزشک قرار می دهد و می توان تمام ستون فقرات را با آن بررسی کرد. در بیمارانی که قبلا جراحی شده اند می تواند برای افتراق بین ضایعات مختلف از تزریق مواد حاجب (کنتراست) استفاده کرد. از مشکلات این روش می توان به زمان تصویربرداری طولانی و تداخل آن با اجسام فلزی اشاره کرد. انجام MRI برای بیمارانی که ضربان ساز قلبی دارند یا اجسام فلزی دیگری در بدنشان است ممنوع است. این تصویربرداری برای تشخیص بیماری هایی مانند فتق دیسک و تنگی کانال نخاعی استفاده فراوانی دارد. می توان پارگی دیسک، بیرون زدگی دیسک و کاهش ارتفاع آن را در تصویربرداری MRI مشاهده کرد. البته این نکته مهم است که یافته های تصویربرداری در این بیماری ها لزوما با درد بیمار در ارتباط نیستند و باید یافته های تصویربرداری در کنار علائم بالینی بیمار تفسیر شوند. میزان دقت این تصویربرداری در تشخیص بیماری های دیسک بین 55% تا 100% است.
تصویر MRI:
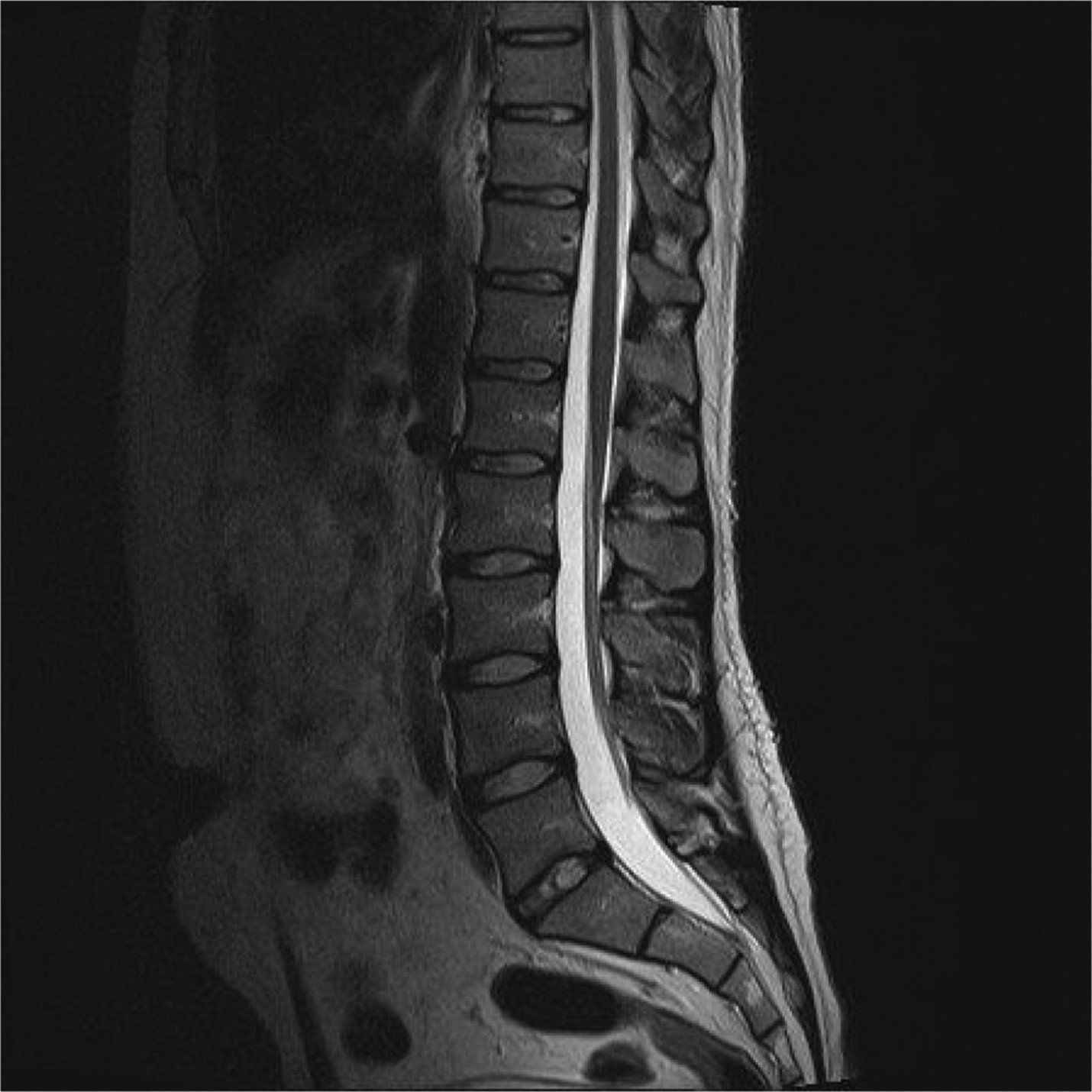
- CT Scan: با اینکه MRI تصویربرداری انتخابی برای تشخیص بیماری های ستون فقرات است اما در مواردی که نیاز به بررسی استخوان ها وجود دارد، استفاده از CT Scan دقت بالا تری دارد. از ضایعات استخوانی ای که می توان با این تصویربرداری آن ها را مشخص کرد می توان به شکستگی های استخوانی، تومور های استخوانی و بیماری های مفاصل فست اشاره کرد. CT Scan نمی تواند ضایعات کانال داخلی ستون فقرات را به خوبی مشخص کند اما اگر همراه با آن از میلوگرافی (myelography) نیز انجام شود دقت آن در حد MRI است. به همین دلیل در بیمارانی که نمی توان برای آن ها از MRI استفاده کرد استفاده از CT Scan به همراه میلوگرافی روش خوبی است.
تصویر CT Scan:
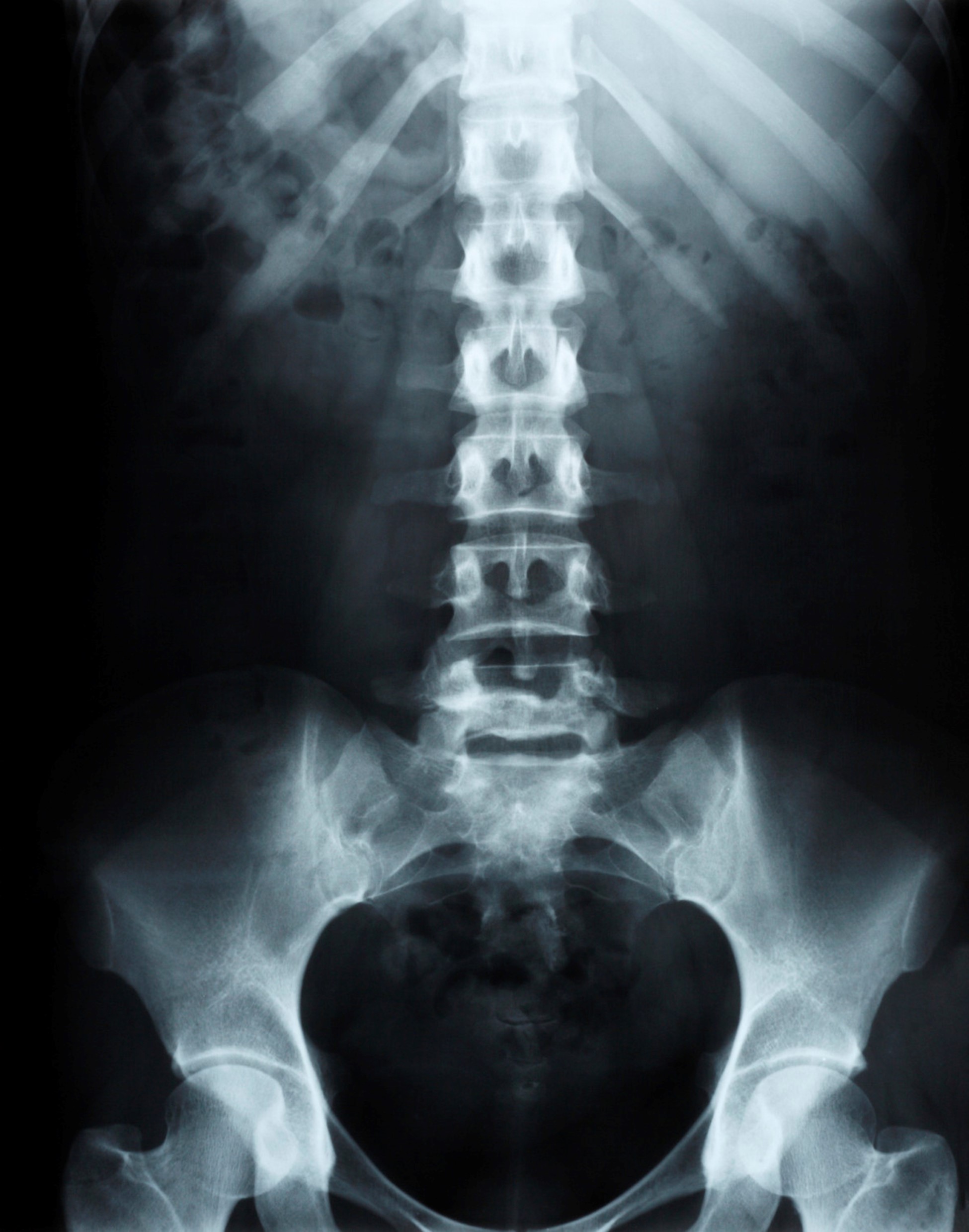
- رادیوگرافی ساده (X-ray): رادیوگرافی ساده ستون فقرات یکی از ساده ترین، ارزان ترین و در دسترس ترین تصویربرداری های ستون فقرات است. این تصویربرداری می تواند ضایعات استخوانی را به خوبی نشان دهد اما برای مشاهده بافت نرم (مثلا دیسک ها) مناسب نیست. یکی دیگر از کاربرد های این تصویربرداری، مشاهده ستون فقرات در حالت خم شده به جلو و عقب بعد از جراحی متصل کردن دو مهره به یک دیگر است که با آن می توان میزان پایداری یا ناپایداری دو قسمت متصل شده را مشخص کرد. البته لازم به ذکر است که میزان ناپایداری دو مهره به هم متصل شده لزوما با میزان درد بیمار بعد از جراحی ارتباط ندارد.
رادیوگرافی ساده:
- اسکن استخوان (Bone scan): اسکن استخوان می تواند میزان فعالیت بافتی را نشان دهد و در نتیجه برای بررسی ضایعات التهابی و تومور های ستون فقرات مناسب است. ضایعاتی مانند دیسک های ملتهب، عفونت استخوان، آرتریت و شکستگی های در هم رفته مهره ها به خوبی در اسکن استخوان دیده می شوند.
اسکن اسنخوان:
مطالعات الکتریکی
مطالعات الکتریکی شامل الکترومیوگرافی (electromyography) و بررسی سرعت انتشار عصب (nerve conduction velocities) می شود و برای تشخیص علت درد های منتشر شونده کمر به کار می روند. در این بررسی ها، پاسخ الکتریکی اعصاب و عضلات به محرک ها بررسی می شوند. استفاده همزمان از این دو روش دقت بسیار بالایی برای اثبات وجود درد منتشر شونده دارد اما معمولا برای مشخص کردن علت ضایعه اصلی نیاز به انجام تصویربرداری نیز هست. در بعضی روش های دیگر انجام مطالعات الکتریکی می توان محل دقیق آسیب دیدگی عصب را مشخص کرد اما این روش ها کاربرد بالینی اندکی دارند.
الکترومیوگرافی:
تست های آزمایشگاهی
آزمایشات مختلفی مانند آزمایش خون و آنالیز ادرار برای بررسی علل زمینه کمر درد استفاده می شوند.
درمان علامتی درد کمر
روش های درمانی بسیاری برای کاهش علائم و درد بیمار و افزایش عملکرد استفاده می شوند که به صورت خلاصه در پایین آورده شده اند:
- دارو ها: دارو های بسیاری برای کاهش درد بیماران مبتلا به کمر درد استفاده می شوند و معمولا از چند دارو به صورت همزمان استفاده می شود. تعدادی از این دارو ها عبارت اند از: دارو های ضد التهابی غیر استروئیدی (NSAID، مانند ناپروکسن)، استامینوفن، اوپیوئید ها (مخدر ها)، استروئید های خوراکی (یک دسته دارویی ضد التهابی)، شل کننده های عضلات (مانند متوکاربامول)، پایدار کننده های غشا (مانند گاباپنتین) و دارو های ضد افسردگی مختلف (مهارکننده های بازجذب سرتونین و نوراپی نفرین، ضدافسردگی های سه حلقه). از بین این دارو ها، NSAID ها پر کاربردترین هستند و نشان داده شده است که اثربخشی خوبی بر روی درد های منتشر شونده حاد دارند. استامینوفن و NSAID ها برای کاهش درد های تشدید یافته کمر موثر هستند.
مخدر ها برای کاهش علائم در بسیاری از علل کمردرد استفاده می شوند اما به دلیل مزمن بودن کمردرد و احتمال سواستفاده از این دارو ها و یا وابستگی به آن ها، نباید مخدر ها را برای طولانی مدت استفاده کرد و بهتر است از این دسته دارویی فقط در درد های شدید و حاد استفاده شود. کورتیکواستروئید ها برای سندروم های درد کمر مختلفی کاربرد دارند و بیشترین کاربرد آن ها در درد های ناشی از فتق دیسک است.

داروی کلسی تونین برای درمان درد های ناشی از تنگی کانال نخاعی کمری در بیماری پاژه کاربرد دارد.
- فیزیوتراپی: فیزیوتراپی چه به صورت فعال و چه به صورت غیرفعال برای کاهش درد و افزایش عملکرد بیمار استفاده می شود. ورزش های فعال، که موثرتر از ورزش های غیر فعال هستند، می توانند باعث افزایش قدرت عضلات بیمار شوند. در حالی که ورزش های غیرفعال باعث افزایش دامنه حرکت، انعطاف پذیری و کاهش خشکی می شوند. ورزش های فعال اگر به صورت روتین انجام شوند می توانند در کاهش وزن بیمار موثر باشند، سلامت قلبی-عروقی را بهبود ببخشند و باعث بهتر تحمل شدن دیگر فعالیت های بدنی شوند. ورزش هایی که در آن ها بیمار به سمت جلو خم شده است، مانند دوچرخه سواری، باعث بهبود گردش خونه ناحیه ای ستون فقرات می شوند و مخصوصا برای بیماران مبتلا به تنگی کانال نخاعی مفید هستند. ورزش های آبی ای که در آن ها عضلات پا ها و ناحیه میانی بدن تقویت می شوند نیز می توانند برای بیماران مبتلا به تنگی کانال نخاعی مفید باشند. با این همه نقش کلی فیزیوتراپی در درمان سندروم های مختلف درد کمر هنوز قطعی نیست.
- درمان های روانی: در بیماران مبتلا به کمردرد مزمن نشان داده شده است که درمان های رفتاری، مخصوصا درمان شناختی-رفتاری و بیوفیدبک، می توانند باعث کاهش علائم و درد شوند.
- تنظیم فعالیت ها: در سندروم های مختلف کمردرد، پرهیز از فعالیت های سنگین و افزایش زمان استراحت می تواند طول دوره های افزایش درد را کاهش دهد. اما به دلیل خطر تضعیف شدن عضلات و افزایش خشکی ستون فقرات بهتر است مدت استراحت زیاد طولانی نشود. به صورت کلی توصیه می شود که بیمار فعالیت هایی را که باعث بدتر شدن درد می شوند را ادامه دهد.
- استراحت در بستر: با اینکه این روش در گذشته در بسیاری از موارد استفاده می شد اما امروزه به دلیل آثار منفی زیاد آن دیگر توصیه نمی شود. بهتر است بیماران از استراحت طولانی مدت در بستر خودداری کنند.
- استفاده از بریس: بریس به وسیله ای برای ثابت کردن اندام گفته می شود و در اینجا منظور کمربند های طبی نرم، سخت و نیمه سخت هستند. استفاده از بریس باعث حرکت نکردن قسمت آسیب دیده ستون فقرات می شود و می تواند علائم و درد بیمار را کاهش دهد. اما استفاده طولانی مدت از آن ها باعث تحلیل رفتن عضلات ثابت کننده ستون فقرات و افزایش خشکی آن می شود. به صورت کلی بهتر است از اینگونه کمربند ها فقط به صورت کوتاه مدت استفاده شود و استفاده طولانی مدت از آن ها، مخصوصا کمربند های سخت، توصیه نمی شود.

- طب سوزنی: با اینکه بعضی مطالعات اثربخشی طب سوزنی برای درد های مزمن کمر را نشان داده اند اما این روش درمانی هنوز از نظر علمی ثابت شده نیست.
- روش های درمانی بی اثر: شکستن قلنج، ماساژ، استفاده از آهن ربا، تحریک اعصاب و استفاده از اولتراسوند در درمان درد های کمر و درد های منتشر شونده موثر نیستند.
چالش های تشخیصی در بیماران مبتلا به کمردرد
به دلیل علت اولیه یکسان، بیشتر درد های کمر و درد های منتشر شونده از جمله بیماری تخریبی دیسک، فتق دیسک، تنگی کانال نخاعی، اختلال درونی دیسک، سندروم فست کمری، اختلال عملکرد مفصل ساکروایلیاک، و حتی گرفتگی ها و کشیدگی های عضلات و لیگامان ها می توانند به صورت همزمان وجود داشته باشند. با وجود اینکه نوع ضایعه به وجود آمده در این بیماری ها متفاوت است اما در تمام آن آسیب دیدگی معمولا بعد از دوره های مکرر آسیب و ترمیم به وجود می آید. آسیب ساختار های مختلف ستون فقرات و بافت اطراف آن که به دلیل بیماری های دیسک ایجاد می شود، علت ایجاد حالت التهابی در بافت ستون فقرات است. این دوره های آسیب دیدگی و ترمیم مکرر احتمالا با حالت بهبود و عود کمردرد های مزمن همزمان هستند و به همین دلیل است که شدت آسیب در یافته های تصویربرداری لزوما با شدت علائم بیمار همخوانی ندارند. وجود همزمان سندروم های کمردرد مختلف و علل متغییر ایجاد کننده درد باعث می شود تا منابع مختلفی برای درد بیمار وجود داشته باشد که نتیجه این موضع عدم همخوانی یافته های تصویربرداری و بالینی است. به همین دلیل تشخیص دقیق علت زمینه ای در بیماران مبتلا به کمردرد مشکل است. محدودیت مطالعات تصویربرداری روتین (MRI ستون فقرات) در این مطلب توضیح داده شده است: یافته های تصویبرداری نشان دهنده بیماری هم در افرادی وجود دارند که به کمردرد مبتلا هستند و هم در افرادی که هیچ علامتی ندارند. دیگر تست های تشخیصی مانند بلاک های تشخیصی و دیسکوگرافی نیز به دلیل ماهیت کیفی آن ها در کاهش درد (ارزیابی اثربخشی درمان فقط از کلام بیمار) نمی توانند در تمام موارد علت درد بیمار را مشخص کنند. مطالعات تصویربرداری می توانند درگیری ستون فقرات و ساختار های اطراف آن را نشان دهند. با کنار هم قرار دادن یافته های بالینی، مطالعات تصویربرداری و بلاک های تشخیصی می توان دقت تشخیص را بالا برد و با مشخص کردن علت اصلی درد بیمار، برنامه درمانی مناسبی تهیه کرد. با اینکه انجام تست های محدود بر اساس علائم بیمار می تواند از انجام آزمایشات بیش از حد جلوگیری کند اما این موضوع می تواند باعث اشتباه در رسیدن به تشخیص نهایی شود.
رویکرد به مدیریت بیماران با کمردرد
به دلیل علل متغییر درد کمر و دقت نه چندان بالا تست های تشخیصی لازم است تا رویکرد روشنی برای تشخیص و مدیریت درد این بیماران در نظر گرفته شود. مهم است که در ابتدا بیماری هایی درمان شوند که می توانند جان بیمار را تهدید کنند و یا ممکن است باعث آسیب عصبی دائمی شوند. این بیماری ها معمولا علائمی که دارند که با نام “پرچم قرمز” شناخته می شوند. این پرچم های قرمز عبارت اند از:
- سن خیلی بالا یا خیلی کم: بیماران کوچکتر از 20 سال معمولا به دلیل اختلالات تکاملی یا مادرزادی دچار کمردرد می شوند و در افراد بزرگتر از 50 سال علائم بیمار می تواند مربوط به وجود تومور، عفونت یا شکستگی در زمینه بیماری باشد.
- مدت علائم: در مقایسه با کمردرد مزمن (بالای 3 ماه)، کمردرد های حاد و تحت حاد می توانند علل خطرناک تری داشته باشند.
- سابقه تروما (آسیب فیزیکی): آسیب فیزیکی شدید یا آسیب های متوسط و خفیف در بیماران مسن یا بیمارانی که دارو های مختلفی مصرف می کنند می تواند نشان دهنده وجود شکستگی باشد که این موضوع باید حتما بررسی شود.
- علائم سیستمیک: تب، لرز، تعریق شبانه، و کاهش وزن بدون توجیه می تواند نشانه عفونت یا وجود تومور باشد.
- بیماری گسترده: سابقه سرطان، عفونت اخیر باکتریایی (مانند عفونت های ریوی یا ادراری شدید)، اعتیاد به دارو های تزریقی و ضعف ایمنی (مانند ابتلا به ویروس HIV، پیوند عضو، و مصرف مزمن دارو های کورتیکواستروئیدی) می تواند احتمال شکستگی استخوانی ناشی از بیماری را بالا ببرد، فرد را در معرض ایجاد آبسه در ستون فقرات قرار دهد و یا نشانه ای از پخش شدن سرطان باشد.
- درد غیر قابل کنترل: درد خوشخیم معمولا با استراحت، دراز کشیدن روی کمر و در شب ها کاهش پیدا می کند اما درد بیماری های جدی معمولا سرکش بوده، با استراحت، دراز کشیدن و مسکن ها بهتر نمی شود و در شب ها شدت آن افزایش پیدا می کند.
- سندروم دم اسب که در مطلبی جداگانه توضیح داده شده است. در این سندروم بیمار دچار بی حسی کف لگن، ضعف پا ها و بی اختیاری ادرار یا مدفوع می شود.
- درد هنگام لمس ستون فقرات در خط وسط: می تواند نشانه شکستگی باشد.
قبل از هرگونه اقدام درمانی لازم است این پرچم های قرمز بررسی شوند و بعد از اطمینان از اینکه بیماری تهدید کننده حیات وجود ندارد دیگر مراحل تشخیصی و درمانی انجام شوند. در ابتدا برای اکثر بیماران درمان علامتی به تنهایی می تواند باعث کاهش علائم شود. اگر بعد از 6 تا 8 هفته درد بیمار با درمان های علامتی بهبود پیدا نکرد از روش های تشخیصی اختصاصی مانند تصویربرداری و بلاک عصبی استفاده می شود. این مدت 6 تا 8 هفته برای تمام بیماران یکسان نیست و ممکن است براساس شرایط بیمار نیاز باشد تا از همان ابتدا تست های مختلفی انجام شود.
نکات اصلی
نقش خود دیسک بین مهره ای به عنوان منبعی برای درد کمر به خوبی شناخته نشده است و به دلیل مداخلات درمانی اندک بر روی دیسک های سالم هنوز این موضوع به خوبی شناخته نشده است.
تاریخچه
با اینکه دیسک های بین مهره ای از سال 1947 به عنوان منبعی برای درد در نظر گرفته می شدند اما تا سال 1986 از اصطلاح اختلال داخلی دیسک استفاده نشده است. این اصلاح پس از مشاهده این موضوع که تزریق ماده حاجب برای انجام تصویربرداری دیسکوگرافی باعث ایجاد درد توسط دیسک می شود، تعریف شد. تصویربرداری دیسکوگرافی رایج ترین تصویربرداری برای بررسی فتق دیسک در آن زمان بوده است و به کمک آن می شد فتق دیسک ای که در تصویربرداری ساده X-ray دیده نمی شد را تشخیص داد. به همین دلیل تشخیص این بیماری بر پایه ایجاد درد حین تزریق ماده حاجب به دیسک انجام می شد. این تعریف به همراه علل روحی-روانی تجربه درد باعث اختلاف نظر فراوان شد. ارزش ایجاد درد حین دیسکوگرافی به شدت به چالش کشیده شد و نشان داده شده که این تعریف موارد مثبت کاذب (ایجاد درد بدون وجود بیماری) بالایی (در حدود 37%) دارد. البته خود این مطالعه نیز به مقدار زیادی مورد نقد قرار گرفت و در مطالعه بعدی میزان مثبت کاذب 0% گزارش شد. به دلیل اختلاف نظر فراوان، روش تشخیص این بیماری بر پایه ایجاد درد حین انجام دیسکوگرافی تغییر کرد و شامل شروط دیگری نیز مانند عدم ایجاد درد در دیسک سالم و مشاهده برهم خوردگی حالت طبیعی دیسک در تصویربرداری CT Scan نیز می شود.
نحوه بیماری زایی در اختلال داخلی دیسک و درد با منشا دیسک بین مهره ای
ایجاد درد حین دیسکوگرافی با تعدادی از ضایعات دیسک در ارتباط است. نمونه های دیسک خارج شده از بیماران با درد حین دیسکوگرافی حاوی پارگی هایی از قسمت مرکزی تا خارجی دیسک بوده اند که در آن ها عروق خونی تشکیل شده بود. این پارگی ها را می توان در تصویربرداری CT Scan و MRI نیز مشاهده کرد. در یک دیسک سالم اعصاب و عروق فقط تا یک سوم از لایه خارجی دیسک نفوذ می کنند اما در دیسک هایی که حین دیسکوگرافی درد ایجاد می کنند، اعصاب و عروق فراوانی وجود دارد. اعصاب موجود در دیسک این بیماران به دو دسته تقسیم می شوند:
- اعصابی که در کنار عروق قرار دارند و مسئولیت تنظیم عملکرد این عروق را بر عهده دارند.
- اعصابی که تا عمق هسته مرکزی دیسک نفوذ کرده اند و انتهای آزاد دارند. این اعصاب دارای مواد بیوشیمایی تحریک کننده درد مزمن هستند و بیشتر پیام های درد منشا گرفته از دیسک توسط این اعصاب انتقال پیدا می کند. به دلیل حالت تحریک دائمی این اعصاب، وارد شدن مقدار کمی فشار مکانیکی یا تغییر بیوشیمیایی فضای داخل دیسک باعث ایجاد درد می شود.
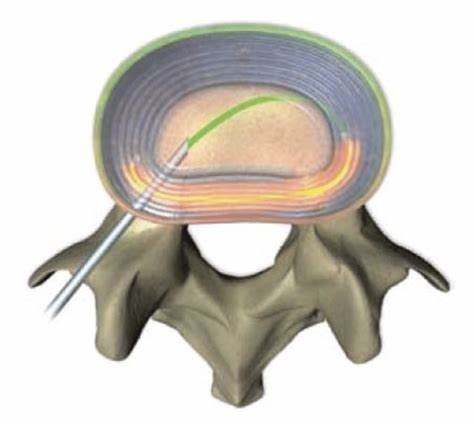
در تصویر زیر ایجاد عروق خونی و اعصاب جدید دیسک نشان داده شده است:
ایجاد شدن اعصاب حس کننده درد و وجود سلول ها و مواد بیوشیمیایی التهابی باعث ایجاد درد با منشا دیسک بین مهره ای می شود. با این حال هنوز مشخص نیست که اختلال داخلی دیسک یک بیماری مستقل است یا یکی از مراحل اولیه بیماری تخریبی دیسک پیشرونده دردناک. عللی که باعث ایجاد بیماری تخریبی دیسک می شوند همان عللی هستند که باعث اختلال داخلی دیسک می شوند. در حال حاضر هیچ روش قطعی و مطمئن ای برای تشخیص این بیماری وجود ندارد و متاسفانه ایجاد درد حین دیسکوگرافی به همراه تصویربرداری CT Scan تنها روش تشخیصی این بیماری است. علاوه بر پارگی های مزمن دیسک که می توانند باعث کمردرد مزمن شوند و در بالا توضیح داده شدند، پارگی ها حاد و ناگهانی دیسک نیز می توانند درد کمر ایجاد کنند.
علائم بالینی
شیوع دقیق اختلال داخلی دیسک در بیماران مبتلا به کمردرد مشخص نیست ولی در یک مطالعه نشان داده شده است که این اختلال در 40% بیماران مبتلا به کمردرد مزمن وجود دارد. در یک مطالعه دیگر مشاهده شد که بیش از 73% بیماران مبتلا به کمردرد حاد شدید، بعد از تزریق دارو های بی حسی به داخل دیسک، تا 70% کاهش درد داشته اند. از این مطالعه می توان نتیجه گرفت که اختلالات حاد دیسک مسئول قسمت عمده ای از کمردرد های حاد شدید هستند. در هر دوی این مطالعات شیوع اختلالات دیسک در بیماران جوان تر از 40 سال بیشتر از دیگر افراد بود و محل اصلی درد در پایین کمر و باسن ها قرار داشت. شروع درد این بیماران اکثرا بعد از یک حرکت چرخشی کمر بوده و درد بیماران با فشار عمودی به ستون فقرات مانند ایستادن یا نشستن طولانی مدت بدتر می شده است. با اینکه درد با منشا اختلالات دیسک های بین مهره ای عمدتا در کمر احساس می شوند اما در مواردی ممکن است به پا ها انتشار پیدا کند که الگوی این انتشار منطبق بر الگوی انتشار درد ناشی از اختلال اعصاب پا نیست.
درمان درد با منشا دیسک بین مهره ای
درمان های اختلالات داخلی دیسک و بیماری های تخریبی دیسک به صورت علامتی (با هدف کاهش درد و علائم) هستند و نمی توان مشکلات اساسی و پایه خود دیسک که ناشی از بیماری هستند را برطرف کرد. از بین روش های درمانی کم تهاجمی، روش های گرم کننده دیسک به عنوان روشی موثر استفاده می شوند. در روش الکتروترمال داخل دیسکی (intradiscal electrothermal) یک سوزن باریک که می تواند دمای بافت را با استفاده از جریان الکتریکی افزایش دهد در محل لایه خارجی دیسک قرار داده می شود. با گرم کردن بافت لایه خارجی، پروتئین های این لایه منقبض می شوند و اعصابی که پیام های درد را منتقل می کردند نیز از بین می روند. مطالعات انجام شده بر روی اثربخشی این روش درمانی نتایج مختلفی داشته اند. در این مطالعات اثربخشی درمان الکتروترمال داخل دیسکی از کم تا بسیار زیاد متغییر بوده است. در روش های جراحی که برای درمان اختلالات داخلی دیسک و درد با منشا دیسک استفاده می شود، هدف خارج کردن کل دیسک آسیب دیده به همراه اعصاب آن و چسباندن دو مهره بالا و پایینی به یک دیگر است. این نکته مهم است که در مطالعات انجام شده بر روی اثربخشی این روش درمانی نیز نتایج بسیار متغییری به دست آمده است که باعث زیر سوال رفتن این اثربخشی رویکرد درمانی برای درمان درد با منشا دیسک می شود. چون در حین جراحی دو مهره بالایی و پایینی دیسک آسیب دیده به یک چسبانده می شوند، دامنه حرکت ستون فقرات کاهش پیدا می کند که این دامنه حرکت باعث افزایش فشار بر روی دیسک های بالایی و پایینی می شود و در نتیجه احتمال اینکه این دیسک های سالم نیز دچار اختلال شوند، بالا می رود. برای حل این مشکل برخی جراحان از کارگذاری دیسک مصنوعی به جای دیسک آسیب دیده استفاده می کنند. اما مشخص شده است که نتیجه این روش جراحی نیز مانند چسباندن دو مهره به یک دیگر است و علاوه بر آن عوارض بیشتری دارد و خود دیسک مصنوعی نیز بعد از مدتی دچار آسیب دیدگی می شود. روش های دیگری با هدف ترمیم ساختار آسیب دیده دیسک نیز در بعضی موارد استفاده می شوند. از جمله این روش های می توان تکنیک های مهندسی بافتی و پیوند سلول های بنیادی اشاره کرد. این روش ها هنوز در مراحل آزمایشگاهی قرار دارند و فقط در مراحل اولیه آسیب دیدگی دیسک موثر هستند و در اختلالات شدید دیسک نمی توانند بافت دیسک را به حالت سالم برگردانند. به دلیل عدم وجود عروق خونی در دیسک، وارد شدن فشار بسیار بالا به آن ها و حضور مواد بیوشیمیایی التهابی اثربخشی روش های ترمیم بافتی پایین است. به صورت روش های درمانی حال حاضر بیشتر از التیام بافت خود دیسک، بر روی علائم و درد بیمار تمرکز دارند، نمی توانند جلوی آسیب بیشتر دیسک را بگیرند و با کنترل علائم می توانند عملکرد بیمار را بهبود بخشند. در کلینیک فوق تخصصی درد پروفسور سیروس مومن زاده از روش های درمانی مختلفی برای درمان درد های ناشی از دیسک استفاده می شود که از بین آن ها می توان به روش الکتروترمال داخل دیسکی و برداشتن قسمتی از دیسک با لیزر اشاره کرد. در هر دوی این روش های درمانی از تصویربرداری همزمان فلوروسکوپی برای مشاهده ساختار های داخلی بدن استفاده می شود. استفاده از تصویربردای همزمان عوارض جانبی را کاهش می دهد و باعث بهبود نتیجه درمانی می شوند. در این روش ها عوارض جانبی به دلیل ماهیت کم تهاجمی آن ها بسیار پایین است و علاوه بر اثربخشی قابل قبول، بیمار بسیار زودتر از روش های جراحی می تواند به سر کار خود برگردد و عملکرد مناسبی پیدا کند.
در تصویر زیر سوزن الکتروترمال در محل دیسک نشان داده شده است:
تصویر فلوروسکوپی:
تغییرات تخریبی دیسک های کمری که به صورت واضح در تصویربرداری MRI مشخص می شوند شامل سه مورد زیر است:
- از بین رفتن مایع داخل دیسک (خشک شدن دیسک، disc desiccation)
- کاهش ارتفاع دیسک
- بیرون زدگی و فتق دیسک
این تغییرات می توانند باعث ایجاد درد کمر شوند. برای درک بهتر بیماری های تخریب دیسک لازم است تا در ابتدا به توضیح آناتومی، فیزیولوژی و تغییرات دیسک ناشی از افزایش سن پرداخته شود.
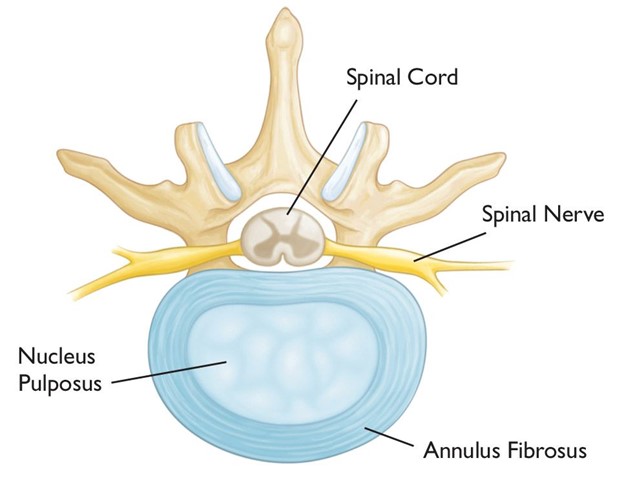
آناتومی و فیزیولوژی دیسک های بین مهره ای
در بین هر دو مهره ستون فقرات یک دیسک بین مهره ای قرار دارد. دیسک بین مهره ای یکی از قسمت های اصلی ستون فقرات است و خاصیت ارتجاعی این دیسک ها باعث انعطاف پذیری ستون فقرات می شود. انعطاف پذیری ستون فقرات برای حفاظت از سلامت ستون مهره ها و عملکرد آن نقش حیاتی دارد. دیسک بین مهره از دو بخش هسته مرکزی و لایه فیبری خارجی تشکیل شده است. در بالا و پایین هر دیسک یگ لایه غضروفی قرار دارد که به مهره های ستون فقرات متصل می شود. ساختار قسمت مرکزی و خارجی دیسک با یک دیگر متفاوت است و هر بخش سلول های متفاوتی دارد. هسته مرکزی دیسک حاوی مایع بیشتری است و نسبت به لایه خارجی حالت ارتجاعی بیشتری دارد. لایه خارجی حالتی متراکم تر و غیر قابل فشرده شدن دارد. فیبرو های پروتئینی لایه خارجی به صورت در هم بافته شده هستند و در بالا و پایین هر دیسک به مهره استخوانی مجاور متصل می شوند. به دلیل اینکه این دیسک ها در مرکز ستون فقرات قرار دارند، تحت نیرو های شدیدی قرار دارند. این نیرو ها بسته به نحوه قرارگیری بدن و میزان وزن تحمل شده توسط ستون فقرات تفاوت بسیاری دارند و حتی در مواردی حالت کششی (و نه فشاری) دارند. یک دیسک سالم مقاوت بسیار بالایی در برابر نیرو های فشارنده دارند و با حفظ شکل خود باعث کاهش نیروی وارده به مهره ها و دیگر ساختار های مجاور ستون فقرات (از جمله لیگامان ها و مفاصل بین مهره ای) می شود. فشار عمودی وارد شده به هر دیسک بیشتر به قسمت مرکزی آن وارد می شود که به دلیل حاوی مایع بودن این قسمت، این فشار به صورت افقی به لایه خارجی فیبری منتقل می شود.
در تصویر زیر یک دیسک بین مهره ای نشان داده شده است:
دیسک های بین مهره ای بدون عروق خونی هستند و نیاز سلول های دیسک به اکسیژن و دیگر مواد مغذی اکثرا توسط پدیده انتشار از عروق اطراف دیسک و غضروف های بالا و پایین آن تامیین می شود. این موضوع باعث حساسیت بالای دیسک های بین مهره ای می شود و قسمت مرکزی به دلیل دور تر بودن نسبت به عروق خونی بیشترین حساسیت را دارد. علاوه بر این در دیسک های بین مهره ای سلول های جمع کننده مواد شیمیایی مخرب وجود ندارد که این موضع باعث تجمع این مواد در طول زمان می شود و ساختار طبیعی سلولی و پروتئینی دیسک را مختل می کند. به این دلایل میزان مایع داخل دیسک، خاصیت ارتجاعی و شکل آن در طول زمان تحت تاثیر عوامل متابولیک مختلفی دچار تغییر می شود.
عروق و اعصاب دیسک های بین مهره ای
دیسک های بین مهره ای بزرگترین ساختار های بدون عروق بدن هستند. عصب دهی دیسک های بین مهره ای نیز به صورت پراکنده است. عصب دهی و عروق خونی به یک سوم خارجی لایه بیرونی دیسک محدود است و هسته مرکزی هر دیسک کاملا بدون عروق خونی یا عصب است. اعصابی که به لایه خارجی دیسک می رسند عمدتا از شبکه های عصبی در جلو و پشت ستون فقرات منشا می گیرند و اکثر آن ها گیرنده های فشار مکانیکی هستند. به دلیل اینکه این شبکه های عصبی جلویی و پشتی ستون فقرات با یک دیگر نیز ارتباطات فراوانی دارند، درد ناشی از آسیب دیدگی دیسک ها به صورت منتشر و مبهم بروز می کند و مشخص کردن محل دقیق آن به صورت یک نقطه برای بیمار دشوار است.
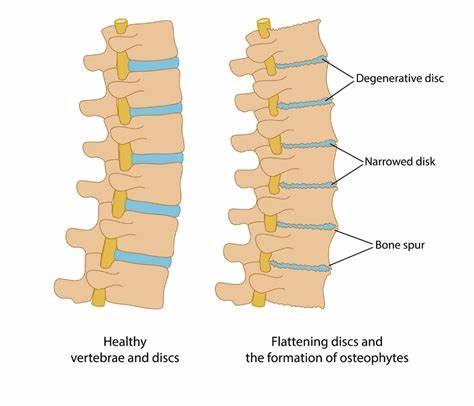
نحوه بیماری زایی بیماری های تخریب کننده دیسک
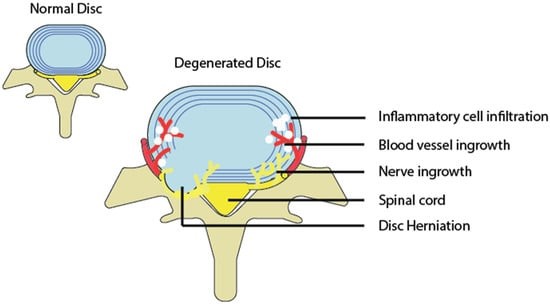
تغییرات تخریبی دیسک در بسیاری از افراد بدون علامت، مخصوصا در سنین بالا تر، دیده می شود. ولی تغییرات تخریبی شدید که اکثرا یک دیسک مشخص را درگیر می کنند بیشتر در افراد جوان تری که دچار کمردرد شده اند دیده می شود. به همین دلیل تغییرات تخریبی دیسک هم به صورت یک اتفاق طبیعی بدون علامت و درد در افراد مسن تر و هم به صورت یک بیماری همراه با درد و علائم مختلف در افراد جوان تر دیده می شود. علل مختلفی می توانند باعث تغییرات تخریبی دیسک زودرس و پیشرونده شوند که از بین آن ها می توان به موارد روبرو اشاره کرد: زمینه ژنتیکی فرد، کاهش خونرسانی به دیسک (به دلایلی مانند سیگار کشیدن و نارسایی عروقی)، افزایش فشار مکانیکی (مانند برداشتن مکرر وزنه های سنگین)، چاقی و آسیب فیزیکی مستقیم به غضروف های بالا یا پایین دیسک. این علل می توانند باعث برهم خوردن تعادل ظریف متابولیسم دیسک هم در لایه خارجی و هم در هسته مرکزی شوند. در هسته مرکزی دیسک این علل می توانند باعث اختلال عملکرد سلول ها، مرگ سلولی و ایجاد التهاب شوند. اگر این تغییرات در هسته مرکزی دیسک اتفاق بی افتد، میزان و فشار مایع داخل هسته مرکزی کاهش پیدا می کند و در نتیجه قسمت مرکزی دیسک نمی تواند به خوبی در برابر نیروی عمودی مقاومت کند. به همین دلیل به جای آن که هسته مرکزی فشار عمودی را تحمل کند و آن را به صورت فشار افقی به لایه خارجی انتقال دهد، اکثر فشار عمودی به لایه خارجی دیسک وارد می شود. چون لایه خارجی دیسک برای تحمل فشار افقی طراحی شده است، وارد شدن نیروی عمودی مکرر به آن باعث تخریب و در نهایت پارگی قسمت هایی از آن می شود. در صورت پارگی قسمت خارجی، دیسک به سمت بیرون برجسته می شود. این تغییرات هسته و لایه خارجی دیسک، باعث به هم خورن خصوصیات مکانیکی آن می شود و در طول زمان دیسک کوچک می شود و خاصیت ارتجاعی خود را از دست می دهد.
در تصویر زیر دیسک های سالم (سمت چپ) در کنار دیسک های تخریب شده (سمت راست) نشان داده شده اند:
اهمیت تغییرات تخریبی دیسک
کاهش ارتفاع و قابلیت ارتجاعی دیسک بین مهره ای باعث تغییر عملکرد دیسک و ستون فقرات می شود و فشار روی خود دیسک و ساختار های ستون فقرات و مجاور آن افزایش پیدا می کند. به همین دلیل دیسک بین مهره ای، مفاصل بین مهره های ستون فقرات، لیگامان ها و عضلات اطراف مفصل می توانند دچار درجات متغییری از التهاب، افزایش عروق و عصب دهی شوند. علاوه بر این ممکن است آرتریت مفاصل ستون فقرات اتفاق بی افتد، زوائد استخوانی جدید تشکیل شود، و یا ستون فقرات به طرفین منحرف شود. سندروم های درد کمر به خوبی شناخته شده مختلفی با بیماری های تخریبی دیسک مرتبط هستند که از بین آن ها می تواند به فتق دیسک، سندروم درد میوفیشیال، اختلال داخلی دیسک، سندروم فست کمری (به مفاصل بین مهره ها مفاصل فست گفته می شود)، تنگی کانال نخاعی و اختلال عملکرد مفصل ساکروایلیاک اشاره کرد. علائم بیمار می تواند به دلیل فشار و آسیب مستقیم و یا التهاب اعصاب مجاور در داخل ستون فقرات باشد. با اینکه هر کدام از سندروم های درد کمر به صورت جداگانه بررسی شده اند و اما تقریبا تمامی آن ها به صورت متقسیم یا غیرمستقیم با بیماری های تخریبی دیسک در ارتباط هستند. همچنین این نکته مهم است که مقدار تخریب و آسیب دیسک مشاهده شده در تصویربرداری لزوما با میزان علائم بیمار ارتباط ندارد و درد بیمار می تواند با آسیب اندک دیسک همراه باشد و یا در فردی با آسیب زیاد دیسک هیچ علامتی ایجاد نشود.
نورالژی تری ژمینال، که به نام TN (Trigeminal Neuralgia) نیز شناخته میشود، یک بیماری عصبی است که منجر به درد شدید و تکرارشونده در صورت میشود. این بیماری بهطور خاص بر عصب سهقلو (تری ژمینال) اثر میگذارد. عصب سهقلو یکی از اصلیترین اعصاب صورت است که احساسات را از پوست، عضلات و دیگر بخشهای صورت به مغز منتقل میکند.
در ادامه به بررسی کامل علل بروز نورالژی تری ژمینال و روشهای درمان آن میپردازیم.
نورالژی تری ژمینال چیست؟
نورالژی تری ژمینال یک اختلال عصبی مزمن است که با درد شدید، ناگهانی و شوک مانند در صورت شناخته میشود. این درد معمولاً در یک طرف صورت بروز میکند و ممکن است بهصورت ناگهانی یا با تحریکهای ساده مانند لمس، حرف زدن، یا حتی باد خفیف ایجاد شود.
افراد مبتلا به این بیماری ممکن است دورههای کوتاه درد را تجربه کنند، اما در برخی موارد دردها ممکن است بهطور مکرر و بدون وقفه ادامه داشته باشند.
علل بروز نورالژی تری ژمینال
علل این بیماری متنوع است و بهطور کلی شامل دو دسته میشود: علل اولیه (ایدیوپاتیک) و علل ثانویه.
- علل اولیه (ایدیوپاتیک):
در بسیاری از موارد، دلیل خاصی برای بروز نورالژی تری ژمینال یافت نمیشود. با این حال، تحقیقات نشان دادهاند که فشار روی عصب سهقلو توسط یک رگ خونی، شایعترین علت است. این فشار میتواند منجر به آسیب به پوشش میلین عصب شود که سیگنالهای عصبی را مختل کرده و موجب درد میشود.
- علل ثانویه:
در موارد دیگر، نورالژی تری ژمینال ممکن است نتیجه یک بیماری یا عارضه دیگر باشد:
- اسکلروزیس چندگانه (MS): این بیماری موجب آسیب به میلین اعصاب میشود و میتواند نورالژی تری ژمینال را تحریک کند.
- تومورها: تودههای فشاری بر عصب سهقلو میتوانند عامل این بیماری باشند.
- ضربه یا جراحت: آسیبهای فیزیکی به عصب سهقلو ممکن است موجب نورالژی شوند.
- عفونتها: برخی عفونتها مانند هرپس زوستر میتوانند بر عملکرد عصب سهقلو تأثیر بگذارند.
عوامل تحریککننده نورالژی تری ژمینال
بسیاری از فعالیتها و عوامل میتوانند علائم نورالژی تری ژمینال را تشدید کنند:
- لمس یا مالیدن صورت
- صحبت کردن یا خندیدن
- جویدن غذا
- مسواک زدن دندانها
- مواجهه با باد سرد یا گرم
- استفاده از وسایل آرایشی مانند اصلاح صورت
علائم نورالژی تری ژمینال
علائم اصلی نورالژی تری ژمینال شامل:
- درد ناگهانی و شدید: درد به صورت شوکهای کوتاه و شدید در یک طرف صورت بروز میکند.
- دورههای بدون درد: بین دورههای درد ممکن است فاصلههایی بدون درد وجود داشته باشد.
- یکطرفه بودن درد: درد معمولاً فقط در یک طرف صورت رخ میدهد.
- حساسیت به لمس: حتی لمس خفیف صورت میتواند باعث شروع درد شود.
تشخیص نورالژی تری ژمینال
پزشکان برای تشخیص نورالژی تری ژمینال از روشهای زیر استفاده میکنند:
- بررسی تاریخچه پزشکی: پزشک علائم، شدت درد و عوامل تحریککننده را بررسی میکند.
- معاینه عصبی: معاینههایی برای بررسی عملکرد عصب سهقلو.
- تصویربرداری: از روشهایی مانند MRI برای شناسایی تومورها یا بیماریهای مرتبط استفاده میشود.
روشهای درمان نورالژی تری ژمینال
درمان این بیماری به شدت علائم و علت اصلی آن بستگی دارد. گزینههای درمانی شامل موارد زیر میشوند:
- دارو درمانی:
- داروهای ضدتشنج: داروهایی مانند کاربامازپین و گاباپنتین برای کاهش فعالیت غیرطبیعی عصب تجویز میشوند.
- مسکنها و داروهای ضدالتهاب: ممکن است برای مدیریت درد استفاده شوند، اما تأثیر کمتری نسبت به داروهای ضدتشنج دارند.
- داروهای ضدافسردگی: در برخی موارد، داروهای ضدافسردگی سه حلقهای برای کاهش درد استفاده میشوند.
- روشهای جراحی:
- ریز جراحی (Microvascular Decompression): این روش شامل جابجایی یا حذف رگ خونی فشاری روی عصب سهقلو است.
- ریزوترمی: در این روش، بخش آسیبدیده عصب با حرارت مختل میشود.
- رادیوفرکانسی: امواج رادیویی برای تخریب دقیق بخشی از عصب استفاده میشود.
- گاما نایف: نوعی روش درمان غیرتهاجمی با اشعه گاما که روی عصب تأثیر میگذارد.
- تغییر سبک زندگی و درمانهای مکمل:
- پرهیز از عوامل تحریککنندهای که موجب درد میشوند.
- انجام تمرینات آرامشبخش مانند یوگا یا مدیتیشن.
- طب سوزنی و ماساژ درمانی که در برخی موارد مؤثر بوده است.
- اصلاح رژیم غذایی: مصرف غذاهای ضدالتهابی ممکن است به کاهش علائم کمک کند.
نتیجهگیری
نورالژی تری ژمینال یک بیماری پیچیده و چالشبرانگیز است که زندگی روزمره افراد را بهشدت تحت تأثیر قرار میدهد. درک علل و روشهای درمان آن میتواند به مدیریت بهتر این بیماری کمک کند. اگرچه نورالژی تری ژمینال یک بیماری قابل درمان است، اما تشخیص زودهنگام و انتخاب درمان مناسب نقش مهمی در بهبود کیفیت زندگی بیمار ایفا میکند.
پیشنهاد میشود در صورت تجربه هرگونه درد ناگهانی و غیرطبیعی در صورت، به متخصص مغز و اعصاب مراجعه کنید تا علت دقیق مشخص شده و درمان مناسب آغاز شود.
دیسک کمر یکی از شایعترین مشکلات ارتوپدی است که بسیاری از افراد در طول عمر خود با آن مواجه میشوند. این عارضه میتواند از خفیف تا شدید متغیر باشد و در موارد حاد به طور قابل توجهی کیفیت زندگی را تحت تاثیر قرار دهد. دیسکهای بین مهرهای ساختارهایی ژلاتینی هستند که بهعنوان بالشتکهای جذب شوک بین مهرههای ستون فقرات عمل میکنند. در این مقاله، به بررسی علل، علائم و روشهای پیشگیری و درمان دیسک کمر میپردازیم.
دیسک کمر چیست؟
دیسک کمر به حالتی اشاره دارد که در آن دیسک بین مهرهای در قسمتهای پایینی ستون فقرات (ناحیه کمری) دچار فتق یا برآمدگی میشود. این حالت میتواند به اعصاب مجاور فشار وارد کند و منجر به درد، بیحسی یا ضعف در قسمتهای مختلف بدن شود.
ساختار دیسک و عملکرد آن
دیسکهای بین مهرهای از دو بخش اصلی تشکیل شدهاند:
- هسته ژلاتینی (نوکلئوس پولپوزوس): این قسمت داخلی دیسک ساختاری نرم و ژلهای دارد.
- حلقه فیبری (آنولوس فیبروزوس): این بخش بیرونی دیسک از الیاف مقاومی تشکیل شده که هسته را در جای خود نگه میدارد.
علل دیسک کمر
عوامل متعددی میتوانند منجر به فتق یا برآمدگی دیسک شوند. در زیر به مهمترین آنها اشاره میکنیم:
- پیری و تخریب دیسکها
با افزایش سن، دیسکهای بین مهرهای خاصیت انعطافپذیری و توانایی جذب ضربه خود را از دست میدهند. کاهش مایع در هسته دیسک و ضعیف شدن حلقه فیبری باعث میشود دیسکها بیشتر مستعد پارگی شوند.
- بلند کردن اجسام سنگین
بلند کردن یا جابجا کردن اشیای سنگین به شکل نادرست میتواند به دیسکها فشار زیادی وارد کند و منجر به فتق آنها شود.
- وضعیتهای نامناسب بدنی
نشستن یا ایستادن بهطور نادرست، کارهای تکراری که باعث فشار به کمر میشود، و عدم استفاده از تکنیکهای صحیح حرکتی نیز میتواند منجر به دیسک کمر شود.
- چاقی
اضافه وزن فشار مضاعفی را بر ستون فقرات وارد میکند و احتمال بروز دیسک کمر را افزایش میدهد.
- عوامل ژنتیکی
برخی افراد به دلیل عوامل ژنتیکی ممکن است بیشتر مستعد ضعیف شدن دیسکها باشند.
- آسیبها و تصادفات
ضربات ناگهانی، سقوط یا تصادف میتواند باعث پارگی دیسک یا فتق آن شود.
علائم دیسک کمر
علائم دیسک کمر ممکن است بر اساس شدت فتق و محل آسیب متفاوت باشد، اما شایعترین علائم عبارتند از:
- درد موضعی یا انتشاری: درد ممکن است در ناحیه کمر متمرکز باشد یا به سمت پاها منتشر شود.
- بیحسی یا گزگز: این حالت معمولاً در پاها و به ویژه انگشتان پا احساس میشود.
- ضعف عضلانی: ممکن است عضلات تحت تأثیر قرار گرفته ضعیف شوند.
- محدودیت حرکتی: فرد ممکن است در خم شدن، چرخش یا بلند کردن اشیا دچار مشکل شود.
تشخیص دیسک کمر
برای تشخیص دقیق دیسک کمر، پزشک ابتدا به ارزیابی علائم و انجام معاینات بالینی میپردازد. سپس ممکن است از روشهای تشخیصی زیر استفاده شود:
- تصویربرداری رادیولوژی (MRI): دقیقترین روش برای بررسی دیسکهای بین مهرهای.
- سیتیاسکن: کمک به تشخیص تغییرات ساختاری در ستون فقرات.
- آزمایشهای عصبی: برای ارزیابی عملکرد اعصاب.
روشهای درمانی
- درمانهای غیرجراحی
بیشتر موارد دیسک کمر با استفاده از روشهای غیرجراحی بهبود مییابند:
الف. استراحت و تغییر در فعالیتها
استراحت کوتاهمدت همراه با اصلاح فعالیتهایی که فشار روی ستون فقرات را افزایش میدهند میتواند به بهبود وضعیت کمک کند.
ب. مصرف دارو
- داروهای ضدالتهابی غیراستروئیدی (NSAIDs) برای کاهش درد و التهاب.
- مسکنهای قویتر یا داروهای شل کننده عضلانی در موارد شدیدتر.
ج. فیزیوتراپی
تمرینات تقویتی و کششی که توسط متخصص فیزیوتراپی طراحی میشوند میتوانند به کاهش فشار روی دیسکها کمک کنند.
د. تزریق استروئید
تزریقهای موضعی استروئید میتوانند التهاب و درد را تسکین دهند.
- درمانهای جراحی
در صورتی که روشهای غیرجراحی مؤثر نباشند یا علائم شدید مانند بیحسی یا ضعف عضلانی ادامه پیدا کنند، جراحی مورد نیاز خواهد بود:
الف. دیسککتومی
در این روش، قسمتی از دیسک که به عصب فشار وارد میکند، برداشته میشود.
ب. فیوژن مهرهها
جوش دادن مهرهها برای تثبیت ناحیه آسیبدیده ستون فقرات.
ج. روشهای کمتهاجمی
مانند میکرودیسککتومی که با حداقل برش انجام میشود.
پیشگیری از دیسک کمر
- وضعیتهای بدنی مناسب
هنگام نشستن، ایستادن و خوابیدن به درستی بدن خود را قرار دهید. از صندلیهایی با پشتی مناسب استفاده کنید و در حالتهای صحیح قرار بگیرید.
- ورزش و فعالیت بدنی منظم
تمرینات ورزشی منظم که بر تقویت عضلات کمر و شکم متمرکز هستند میتوانند از فشار بیش از حد بر دیسکها جلوگیری کنند.
- بلند کردن صحیح اجسام
هنگام بلند کردن اشیا، از زانو خم شوید و به هیچ وجه از کمر برای برداشتن اجسام استفاده نکنید.
- حفظ وزن مناسب
اضافه وزن باعث افزایش فشار روی ستون فقرات میشود. رژیم غذایی سالم و ورزش به کاهش وزن و پیشگیری از دیسک کمر کمک میکنند.
- پیشگیری از آسیبها
همیشه از روشهای ایمنی در محیط کار و منزل برای جلوگیری از سقوط و آسیبهای فیزیکی استفاده کنید.
نتیجهگیری
دیسک کمر یکی از شایعترین مشکلات ستون فقرات است که میتواند تأثیر عمیقی بر زندگی روزمره فرد داشته باشد. شناخت علل، علائم و روشهای درمانی این عارضه به فرد کمک میکند تا به موقع اقدامات مناسب را انجام داده و از پیشرفت بیماری جلوگیری کند. رعایت سبک زندگی سالم، ورزش منظم، و انجام صحیح فعالیتهای روزمره میتواند نقش مؤثری در پیشگیری از دیسک کمر داشته باشد. اگرچه روشهای غیرجراحی اغلب مؤثر هستند، در موارد شدیدتر، جراحی میتواند راهحل نهایی باشد. اهمیت مشاوره با پزشک متخصص در مدیریت این مشکل غیرقابل انکار است.
تزریق اوزون به عنوان یکی از روشهای نوین در درمان دردهای مزمن و حاد، در سالهای اخیر مورد توجه بسیاری از متخصصان پزشکی قرار گرفته است. این روش با استفاده از گاز اوزون، که ترکیبی از سه اتم اکسیژن است، تلاش میکند تا روند ترمیم بافتها را تسریع کرده و درد را کاهش دهد. در این مقاله، به بررسی جزئیات این روش درمانی، مزایا، کاربردها، و مواردی که باید به آن توجه شود خواهیم پرداخت.
اوزون چیست؟
اوزون (O₃) نوعی گاز طبیعی است که از سه اتم اکسیژن تشکیل شده است. این گاز به دلیل خواص اکسیدکنندگی قوی خود، به عنوان یک عامل ضد باکتری، ضد ویروس و ضد قارچ شناخته میشود. در درمانهای پزشکی، اوزون به صورت کنترلشده و با دوز مناسب تزریق میشود تا اثرات درمانی آن بر بدن بهینه شود.
مکانیزم عمل تزریق اوزون
تزریق اوزون با تحریک مکانیسمهای طبیعی بدن، به بهبود درد و ترمیم بافتها کمک میکند. برخی از اثرات مهم تزریق اوزون عبارتند از:
- افزایش اکسیژن رسانی: گاز اوزون اکسیژن موجود در بافتها را افزایش داده و باعث بهبود گردش خون و ترمیم سلولی میشود.
- کاهش التهاب: اوزون با کاهش عوامل التهابی، درد و تورم را در ناحیه مورد نظر کاهش میدهد.
- تحریک تولید کلاژن: اوزون فرآیند بازسازی و تولید کلاژن در بافتها را تقویت میکند، که برای درمان آسیبهای مفصلی و عضلانی بسیار مؤثر است.
- اثر آنتیاکسیدانی: این گاز با حذف رادیکالهای آزاد، به کاهش استرس اکسیداتیو کمک میکند و از تخریب سلولی جلوگیری میکند.
کاربردهای تزریق اوزون در درمان درد
تزریق اوزون برای درمان طیف گستردهای از دردها و مشکلات اسکلتی عضلانی استفاده میشود. برخی از کاربردهای رایج این روش عبارتند از:
- دردهای مفصلی و آرتروز: تزریق اوزون به مفاصل، مانند زانو یا شانه، به کاهش التهاب و تحریک ترمیم بافت کمک میکند.
- دیسک کمر و گردن: این روش در کاهش درد دیسکهای ستون فقرات مؤثر است و جایگزین غیرجراحی مناسبی برای درمان فتق دیسک به شمار میرود.
- آسیبهای ورزشی: اوزون درمانی به بهبود آسیبهای عضلانی، تاندونها و لیگامانها کمک میکند.
- دردهای نوروپاتیک: تزریق اوزون در کاهش درد ناشی از آسیب اعصاب محیطی کاربرد دارد.
مزایای تزریق اوزون
تزریق اوزون در مقایسه با روشهای سنتی دارای مزایای زیادی است:
- غیرجراحی بودن: این روش نیازی به جراحی ندارد و بیمار میتواند به سرعت به فعالیتهای روزمره خود بازگردد.
- اثرات سریع: بسیاری از بیماران پس از چند جلسه بهبود قابل توجهی را تجربه میکنند.
- حداقل عوارض جانبی: اگر به درستی و توسط پزشک متخصص انجام شود، خطرات و عوارض جانبی این روش بسیار کم است.
- تقویت سیستم ایمنی: اوزون به تقویت سیستم ایمنی بدن کمک کرده و مقاومت کلی بدن را افزایش میدهد.
عوارض احتمالی و نکات ایمنی
اگرچه تزریق اوزون عوارض جانبی کمی دارد، اما موارد زیر باید مد نظر قرار گیرد:
- بروز التهاب موقت یا درد خفیف در ناحیه تزریق ممکن است اتفاق بیفتد.
- حساسیت یا واکنش آلرژیک به اوزون بسیار نادر است.
- این روش باید توسط پزشکان متخصص و با استفاده از دستگاههای پیشرفته انجام شود.
فرآیند درمان
- ابتدا پزشک با معاینه دقیق و انجام آزمایشهای لازم، صلاحیت بیمار برای این درمان را ارزیابی میکند.
- مقدار دقیق اوزون و محل تزریق بر اساس نیاز بیمار تعیین میشود.
- تزریق در محیطی استریل و با استفاده از دستگاه تولید اوزون انجام میشود.
- معمولاً چند جلسه درمانی با فاصله زمانی مشخص برای دستیابی به نتایج بهتر توصیه میشود.
چه افرادی میتوانند از این روش استفاده کنند؟
تزریق اوزون برای اغلب افراد با مشکلات اسکلتی عضلانی، آسیبهای ورزشی یا دردهای مزمن مناسب است. با این حال، در موارد زیر باید احتیاط بیشتری کرد:
- زنان باردار یا شیرده
- افرادی با بیماریهای خونی مانند کمبود G6PD
- بیماران مبتلا به عفونتهای فعال یا بیماریهای التهابی شدید
نتیجهگیری
تزریق اوزون به عنوان یک روش درمانی نوین و غیرتهاجمی، توانسته است جایگاه ویژهای در درمان دردهای مزمن و بهبود کیفیت زندگی بیماران پیدا کند. این روش با کاهش التهاب، افزایش اکسیژن رسانی و تقویت ترمیم بافتها، اثربخشی خود را در موارد مختلفی از دردهای اسکلتی عضلانی به اثبات رسانده است. با این حال، انجام این درمان باید تحت نظر پزشکان متخصص و پس از ارزیابی کامل انجام شود. اگر شما نیز از دردهای مزمن رنج میبرید، مشاوره با یک متخصص میتواند گزینههای درمانی مناسبی را در اختیارتان قرار دهد.
چهارمین کنگره بین المللی و دوازدهمین کنگره سالیانه انجمن علمی پزشکی لیزری ایران، طی روزهای 22 و 23 آذرماه در محل سالن اجتماعات دانشکده علوم توانبخشی دانشگاه علوم پزشکی ایران برگزار شد. این رویداد علمی با حضور گسترده اساتید، پژوهشگران، و دانشجویان رشتههای مختلف برگزار گردید و به بررسی نقش ابزارهای نوین لیزر در تشخیص، بهبود و تکمیل پروسه درمان اختصاص داشت. در این کنگره، جمعی از اساتید برجسته از جمله دکتر محمد فرهادی از بنیان گذاران انجمن لیزر پزشکی کشور، دکتر محمدرضا رزاقی رئیس قطب لیزر پزشکی کشور، دکتر اسماعیل ابراهیمی رئیس دانشکده توانبخشی دانشگاه علوم پزشکی ایران، دکتر منصور رایگانی رئیس انجمن طب فیزیکی ایران، دکتر رضا فکر آزاد، دکتر جواد صرافزاده، دکتر جعفر بایرامی ، دکترعباس مجدآبادی و پروفسور سیروس مومنزاده حضور داشتند. سخنرانان در این کنگره به بررسی کاربردهای متنوع لیزر و ارائه جدیدترین دستاوردهای تحقیقاتی در حوزه لیزر پزشکی پرداختند. این کنگره که به ریاست سرکار خانم آریستا شجاعالدینی و دبیری علمی پروفسور دکتر سیروس مومنزاده برگزار شد، پس از دو روز نشستهای علمی و تبادل نظر در فضایی صمیمانه، در محل سالن اجتماعات دانشکده علوم توانبخشی دانشگاه علوم پزشکی ایران به کار خود پایان داد.
دبیر علمی چهارمین کنگره بین المللی و دوازدهمین کنگره سالیانه انجمن علمی پزشکی لیزری ایران، از کاربرد لیزر برای بهبود دردهای حاد و مزمن خبر داد.
به گزارش خبرگزاری مهر، سیروس مؤمن زاده گفت: دردی که کمتر از ۳ هفته طول بکشد به آن درد حاد گفته میشود و دردی که بیشتر از ۳ تا ۶ ماه طول بکشد، به آن درد مزمن اطلاق میشود.
استاد دردشناسی و طب درد دانشگاه علوم پزشکی شهید بهشتی، با عنوان این مطلب که لیزر برای درمان دردهای بعد از عمل، آسیب ناگهانی، شکستگی، پارگی، زخم و التهاب کاربرد دارد، افزود: لیزر در درمان درد یک ابزار بسیار کاربردی و مؤثر است.
مؤمن زاده با اشاره به اینکه لیزر یکی از مؤثرترین و بهترین ابزارهای تشخیص، درمان و توانبخشی درد است، گفت: درد شایعترین علت مراجعه افراد به تیم پزشکی است.
نایب رئیس انجمن لیزر پزشکی ایران ادامه داد: دردهای مزمن بین ۱۰ تا ۲۰ جلسه نیاز به لیزر دارند تا اثربخشی لیزر کامل شود، اما برای درمان دردهای حاد بین ۳ تا ۶ جلسه لیزر نیاز است.
مؤمن زاده افزود: لیزر تقریباً به همه بخشهای پزشکی و پیراپزشکی کمک میکند یا در همه این بخشها کاربرد ویژه دارد. در واقع، تمامی رشتههای پزشکی و پیراپزشکی به یک شکلی دارند از ابزارهای لیزری استفاده میکنند.
وی ادامه داد: از لیزر میتوان به عنوان یک حوله داغ تا جراحیهای پیشرفته استفاده کرد. لیزر را میتوان در سادهترین آسیبها مثل کشیدگی ساده تا جراحیهای بسیار پیشرفته استفاده کرد.
مؤمن زاده به دیگر کاربردهای لیزر در حوزه پزشکی اشاره کرد و گفت: لیزر در تخصصهایی مانند فیزیوتراپی و طب فیزیکی به عنوان یک ابزار اصلی هم استفاده میشود.
وی اظهار داشت: لیزر وریدی هم داریم که مانند سرم، مستقیماً در رنگها تابانده میشود که در بیماریهای داخلی و دردهای کل بدن استفاده میشود همچنین لیزر برای برخی از دردهای موضعی هم استفاده میشود.
مؤمن زاده با اشاره به اینکه لیزر در درمان واریس هم کاربرد دارد، گفت: لیزر میتواند در درمان درد دیسک کمر و گردن به عنوان یک ابزار شبیه به تیغ جراحی بدون نیاز به بیهوشی و جراحی باز استفاده شود.
وی افزود: لیزر در کشور به عنوان یک وسیله درمانی برای درد دیسک کمر و گردن که نیاز به جراحی ندارد یا با فیزیوتراپی و درمانهای غیرتهاجمی قابل درمان هستند استفاده کرد.
مؤمن زاده با عنوان این مطلب که یکی دیگر از کاربردهای لیزر در حوزه تخصص پوست و زیبایی است، ادامه داد: مردم بیشترین کاربرد لیزر را در حوزه تخصص پوست و زیبایی میشناسند اما واقعیت این است که لیزر علاوه بر پوست، در حوزههایی مانند تشخیص و درمان درد و تخصص داخلی، جراحی و طب فیزیکی و فیزیوتراپی و… استفاده میشود.
نایب رئیس انجمن لیزر پزشکی ایران افزود: در حال حاضر خیلی از آزمایشگاههای کشور، تست خون یا روی بافت از لیزر استفاده میکنند. همچنین بخش بزرگی از تحقیقات بر روی حیوانات در حوزههای علوم پایه از طریق لیزر انجام میگیرد.
مؤمن زاده با عنوان این مطلب که ما در کنگره لیزر دو هدف اصلی را دنبال میکنیم، افزود: هدف اول، آشنایی بیشتر مردم با کاربردهای لیزر در حوزه پزشکی است و هدف دوم، اطلاعاتی است که در مورد لیزر به کاربران پزشکی اعم از پزشک و پرستار ارائه میشود.
مقدمه:
اختلالات اسکلتی-عضلانی یکی از شایع ترین علل درد و ناتوانی، مخصوصا در کشور های صنعتی، هستند. کمردرد شایع ترین اختلال اسکلتی-عضلانی است. بعد از سرماخوردگی، کمردرد شایع ترین علت مراجعه افراد به پزشک است. چون این بیماری افراد جوان و شاغل را نیز درگیر می کند، شایع ترین علت از کارافتادگی است. فقط در آمریکا ضرر های مالی ناشی از کمردرد، چه به دلیل خود بیماری و ناتوانی فرد و چه به دلیل هزینه های درمانی، سالانه بیشتر از میلیارد ها دلار می شود. میزان بروز کمر درد در طول زندگی از 13.8% تا 31% متغییر است. این دامنه بالا بروز بیماری به دلیل ناشمخص بودن تعریف دقیق کمر درد است. علل ایجاد کمردرد بسیار فراوان هستند و درد بیمار می تواند ناشی از ساختار های عصبی داخل ستون فقرات و یا تندون ها (بافت پیوندی که عضلات را به استخوان ها متصل می کند)، عضلات، لیگامان ها (بافت پیوندی که استخوان ها را به یک دیگر متصل می کند) و مفاصل و دیگر ساختار های اطراف ستون فقرات باشد. علاوه بر این ممکن است درد بیمار ناشی از انتشار درد احشا شکمی و یا احشا داخل لگنی باشد. ساختار های مختلفی می توانند باعث درد ناحیه کمر شوند که از بین این ساختار ها می توان به دیسک های بین مهره ای، استخوان های ستون فقرات، مفاصل فست (facet، مفاصلی که مهره های ستون فقرات را به یک دیگر متصل می کنند)، عضلات و دیگر ساختار های بافت نرم اطراف ستون فقرات، و مفاصل استخوان های لگن و مفاصل لگن و ران اشاره کرد. این علل را می توان به دو گروه کلی تقسیم کرد: گروه اول بیماری هایی هستند که در صورت درمان نشدن می توانند زندگی بیمار را تهدید کنند و باعث عوارض عصبی جدی شوند و گروه دوم بیماری هایی هستند که خوشخیم و خود محدود شونده بوده نمی توانند برای بیمار عوارض عصبی ایجاد کنند. بیماری های اصلی گروه اول عبارت اند از:
- شکستگی ها و در رفتگی های ستون فقرات (چه به صورت اولیه و چه به صورت ثانویه به یک بیماری دیگر)
- تومور ها و عفونت های ستون فقرات و ساختار های عصبی اطراف
- بیماری های التهابی مانند اسپوندیلیت آنکیلوزان و آرتریت روماتوئید
- بیماری های متابولیک مانند بیماری پاژه (paget’s disease)
- بدشکلی های ستون فقرات مانند کیفوز و اسکولیوز.
گروه دوم بیماری های متعددی را شامل می شود که خود محدود شونده و خوشخیم هستند. بیمار های اصلی این گروه عبارت اند از:
- کشیدگی و گرفتگی عضلات کمر
- سندروم درد میوفیشیال (myofascial pain syndrome)
- فتق دیسک (disc herniation)
- خشکی ستون فقرات کمری (lumbar spinal stenosis)
- بیمار های تحلیل شونده دیسک (degenerative disc diseases)
- اختلالات درونی دیسک (internal disc disruption)
- سندروم فست کمری (lumbar facet syndrome، اختلال مفاصل بین مهره ها)
- اختلال عملکرد مفصل ساکروایلیاک (مفصل استخوان پشتی لگن و استخوان قسمت کناری لگن، sacroiliac joint dysfunction)
- اسپوندیلوزیس (spondylosis، آرتریت ستون فقرات)
- اسپوندیلولیستزیس (spondylolisthesis، جابجایی مختصر ستون فقرات به روی هم دیگر)
- ناپایداری ستون فقرات
در ادامه این مطلب به بیمار های ناشی از اختلالات دیسک های بین مهره ای از جمله: فتق دیسک، خشکی ستون فقرات کمری، بیمار های تحلیل شونده دیسک، اختلالات درونی دیسک و سندروم فست کمری پرداخته می شود. دیگر علل شایع درد کمر مانند درد با منشا عضلات یا لیگامان ها، سندروم درد میوفیشیال، اختلال عملکرد مفصل ساکروایلیاک و ناپایداری ستون فقرات با اینکه در همراهی با بیماری های دیسک کمر دیده می شوند، اما مکررا به صورت مستقل از بیمار های دیسک اتفاق می افتند. بیماری های تهدید کننده کننده حیاط یا بیماری هایی که می توانند باعث آسیب عصبی دائمی شوند در ادامه این مطلب قرار داده نشده اند. درد کمر در موارد بسیاری به پا ها منتشر می شود که این انتشار به دو صورت درماتومی (در محل هدف یک عصب نخاعی خاص، درد رادیکولار(radicular)) و غیردرماتومی (بدون ارتباط با محل عصب دهی شده توسط اعصاب نخاعی، درد ارجاعی (referred)) اتفاق می افتد. در ادامه این مطلب، به صورت مختصر به مقایسه این دو انتشار درد نیز پرداخته شده است.
سندروم رادیکولار کمری (lumbar radicular syndrome)
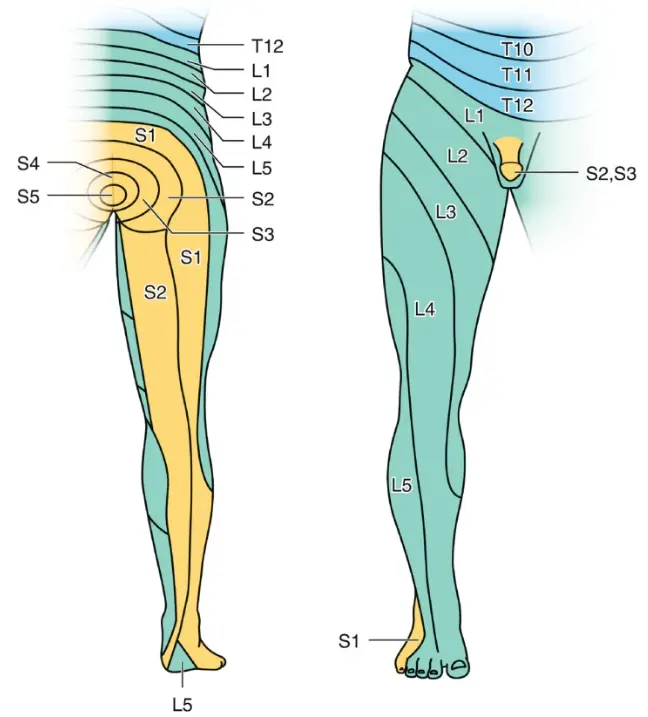
تعریف
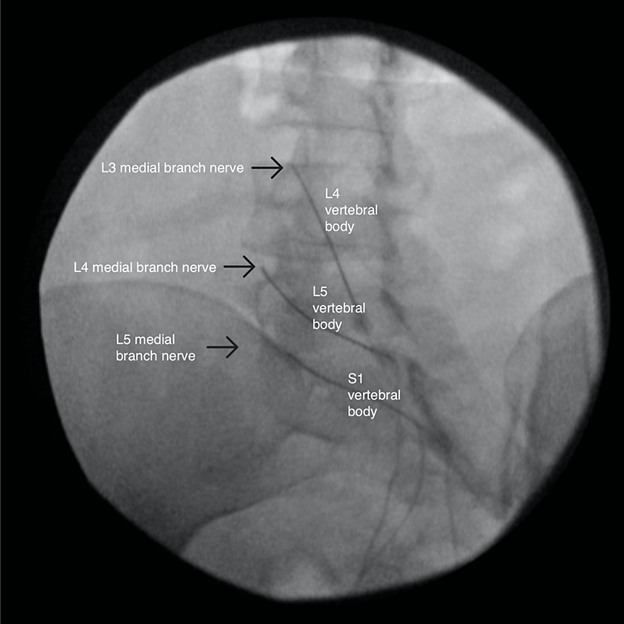
این سندروم به صورت درد، بی حسی یا گزگز در محل یک یا چند درماتوم (بخشی از بدن که توسط یک عصب نخاعی مشخص عصب دهی شده است) اتفاق می افتد. درماتوم ها بخشی از بدن هستند که توسط یک عصب نخاعی مشخص عصب دهی می شوند. اعصاب نخاعی کمری و ساکرال (اعصاب نخاعی ای که از استخوان پشت لگن خارج می شوند) به باسن و پا ها عصب دهی می کنند. درماتوم های این اعصاب که مستقیما از نخاع منشا می گیرند با حروف L (نشان دهنده اعصاب کمری) و S (نشان دهنده اعصاب ساکرال) در تصویر زیر نشان داده شده اند:
به عنوان مثال اختلال در عصب نخاعی کمری پنجم (L5) باعث انتشار درد به ناحیه بیرون ساق پا، روی پا و انگشت شست می شود. برای معایینه درگیری اعصاب نخاعی کمری از مانور بالابردن پا با زانوی صاف استفاده می شود. در صورتی که هنگام بالابرده شدن پا بیمار توسط پزشک، بیمار دچار دردی مشابه با درد قبلی ایجاد شود، نتیجه این مانور مثبت است. در تصویر زیر این مانور نشان داده شده است:
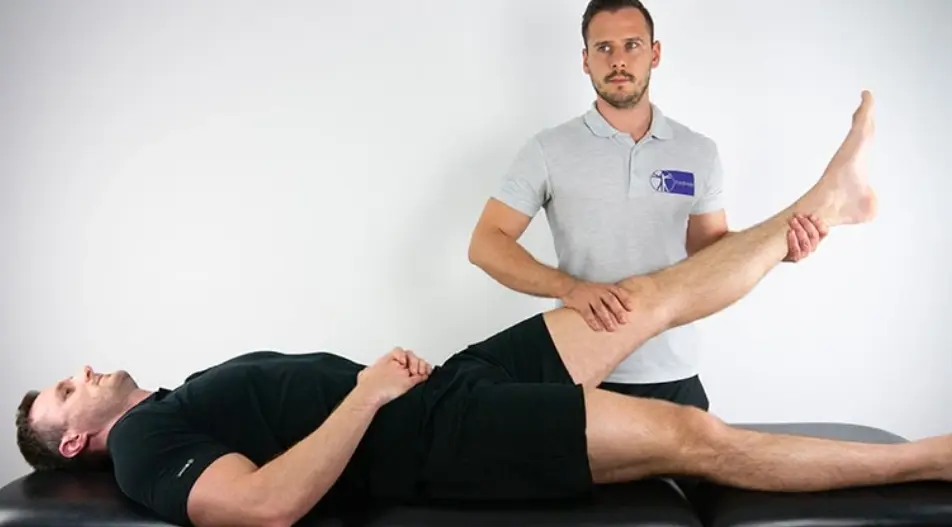
در سندروم رادیکولار علاوه بر درد، ممکن است بیمار دچار ضعف پا، اختلال حسی در درماتوم درگیر و یا کاهش رفلکس های پا شود. در موارد شدید و بسیار پیشرفته ممکن است بیمار درجاتی از بی اختیاری ادرار یا مدفوع نیز داشته باشد. سندروم رادیکولار کمری می تواند بدون وجود کمر درد اتفاق بی افتد اما معمولا علائه بر درد منتشر شونده به پا ها، کمردرد نیز وجود دارد. در حدود 12% تا 40% بیماران مبتلا به کمردرد، علائه بر درد کمر، به این سندروم نیز مبتلا هستند. این سندروم با اسم های دیگری مانند رادیکولوپاتی کمری، درد رادیکولار کمری و رادیکولیت کمری نیز شناخته می شود. بیماری سیاتیک (sciatica) نیز یکی دیگر از نام هایی است که به اشتباه برای توصیف این بیماری استفاده می شود. عصب سیاتیک یکی از اعصاب محیطی بدن است، به این معنی که این عصب مستقیما از نخاع منشا نمی گیرد و از به هم رسیدن چند شاخه از اعصاب نخاعی تشکیل می شود. استفاده از اسم بیماری سیاتیک به این دلیل درست نیست که منشا اختلال در خود عصب سیاتیک نیست و اعصاب نخاعی بالاتر از آن دچار اختلال هستند. بیماری های دیگری مانند اختلالات درونی دیسک، اختلال عملکرد مفصل ساکروایلیاک و بیماری مفاصل فست نیز می توانند باعث درد منتشر شونده به پا ها شوند. اما در این بیماری ها انتشار درد از الگوی درماتومی پیروی نمی کند. درد این بیماری ها اکثرا به باسن و قسمت بیرونی ران منتشر می شود، به ندرت ممکن است درد به پایین تر از زانو منتشر شود و تقریبا هیچ وقت تا انگشتان پا ادامه پیدا نمی کند.
علت شناسی و تشخیص های افتراقی
سندروم رادیکولار کمری زمانی اتفاق می افتد که سیگنال های عصبی تولید شده در محل اعصاب حسی نخاعی به صورت درد، بی حسی یا گزگز تفسیر شوند و چون این اعصاب در نهایت به قسمت مشخصی از پا ها عصب دهی می کنند، باعث احساس درد، بی حسی یا گزگز در درماتوم مربوطه می شوند. درد کمر و سندروم رادیکولار کمری علل مشترک بسیاری دارند اما در سندروم رادیکولار کمری باید حتما درگیری اعصاب حسی نخاعی وجود داشته باشد. بیماری های دیسک های بین مهره ای و خشکی ستون فقرات شایع ترین علل ایجاد این سندروم هستند. بیماری های دیگری مانند تومور ها، عفونت ها، بیماری های عروقی و متابولیک نیز می توانند اعصاب نخاعی را درگیر کنند و باعث ایجاد سندروم رادیکولار کمری و درد های منتشر شونده شوند، اما این بیماری ها به اندازه بیماری های دیسک و خشکی ستون فقرات شایع نیستند. تحت فشار قرارگرفتن عصب سیاتیک در پشت باسن (مانند سندروم پیریفورمیس (piriformis) و سندروم تونل ایسکیال (ischial tunnel)) نیز می تواند باعث درد و بی حسی در پا ها شود. اما در این بیماری ها معمولا درد بیمار محدود به یک درماتوم نیست. درد اعصاب محیطی نیز می تواند با انشار به پا ها تظاهر پیدا کند اما درد این بیماری ها از الگوی درماتوم ها پیروی نمی کند، معمولا به صورت یک احساس ناراحتی عمقی است و اعصاب نخاعی سالم هستند.
علائم بالینی
با اینکه درد علامت اصلی بیمار است، اما ممکن است علائم همراه دیگری مانند بی حسی، گزگز و ضعف عضلات نیز در درماتوم درگیر وجود داشته باشد. درد بیمار معمولا در طول یک خط فرضی باریک منتشر می شود و ماهیت برنده و تیرکشنده دارد. در معایینه ممکن است رفلکس های پا کاهش پیدا کرده باشند، قدرت پا کم شده باشد، نحوه راه رفتن بیمار به هم خورده باشد و در درماتوم درگیر بیمار اختلال حسی داشته باشد. فتق دیسک و دیگر بیماری های خوش خیم ستون فقرات معمولا اعصاب نخاعی پایین تر را درگیر می کنند، درحالی که علل جدی تر، مانند تومور ها، معمولا اعصاب نخاعی کمری بالاتر را تحت تاثیر قرار می دهند. در ادامه مشخصات درگیری هر کدام از اعصاب نخاعی توضیح داده شده است:
- عصب ساکرال اول (S1): درد، بی حسی و گزگز پشت ران، ساق پا و کف پا. کاهش قدرت خم کردن مچ پا به سمت پایین و سخت بودن راه رفتن روی نوک انگشتان. کاهش رفلکس کف پا (خم شدن مچ پا به سمت پایین با ضربه زدن به تندون آشیل در پشت مچ پا).
- عصب کمری پنجم (L5): درد، بی حسی و گزگز باسن، قسمت جلویی-بیرونی پا، روی پا و انگشت شست. سخت بودن راه رفتن روی پاشنه و ضعف خم کردن مچ پا با بالا و بالا آوردن انگشت شست.
- عصب کمری چهارم (L4): درد، بی حسی و گزگز جلوی ران، زانو و قسمت جلویی-داخلی ساق پا. کاهش قدرت صاف کردن زانو و کاهش رفلکس زانو.
- عصب کمری سوم و دوم (L3,L2): درد، بی حسی و گزگز کشاله ران و داخل ران. کاهش قدرت بالا آوردن ران.
- اعصاب نخاعی ساکرال (اعصاب نخاعی خارج شونده از استخوان پشت لگن): کاهش حس در باسن و کف لگن و اختلال اعصاب خودکار ناحیه که به صورت بی اختیاری ادرار یا مدفوع بروز می کند. اکثر بیماران قبل از مرحله بی اختیاری، دچار احتباس ادرار و یبوست می شوند. در آقایان ممکن است اختلال نعوظ وجود داشته باشد و خانم ها ممکن است ممکن است به بی حسی واژن مبتلا شوند.
معایینات برای بررسی درگیری ریشه اعصاب
معایینات مختلفی برای بررسی درگیری ریشه اعصاب وجود دارد. مانور straight leg raise به صورت بالا آوردن پای بیمار با زانوی صاف زمانی که بیمار به پشت دراز کشیده است انجام می شود. با انجام این مانور اعصاب نخاعی کمری و ساکرال بین 1.4 میلی متر تا 4 میلی متر کشیده می شوند. در صورتی که این اعصاب بیمار درگیر شده باشند، درد بیمار به صورت درماتومی تشدید می شود. این مانور برای بررسی اعصاب کمری چهار و پنجم و عصب ساکرال اول کاربرد دارد. در مانوری مشابه به نام crossed straight leg raise، پای سالم بیمار به همان صورت که توضیح داده شد بالا آورده می شود و در صورتی که اعصاب نخاعی بیمار درگیر شده باشند، بیمار در پای دیگر خود (پای مصدوم) که در حال حاضر بر روی تخت است احساس درد می کند. مانور straight leg raise حساسیت بیشتری برای تشخیص سندروم رادیکولار کمری دارد به این معنی که این مانور در تعداد بیشتری از بیماران که درگیر اعصاب نخاعی دارند مثبت می شود. اما مانور crossed straight leg raise برای تشخیص این بیمار اختصاصی تر است، به این معنی که در صورت مثبت شدن این مانور، احتمال اینکه بیماری دیگری عامل درد باشد کمتر است. درد ایجاد شده در این مانور به دلیل حرکت کردن ریشه عصب در ستون فقرات کمری است و فتق یک دیسک می تواند با وارد کردن فشار روی این عصب باعث مثبت شدن این دو مانور و کمردرد شود. یک مانور دیگر برای تایید سندروم رادیکولار کمری مانور ترایپاد (tripod، سه پایه) است. در این مانور بیمار به روی تخت می نشیند و پای خود را از لبه تخت آویزان می کند. سپس پزشک پای بیمار را در حالی که زانو صاف است بالا می آورد. ایجاد درد درگیری اعصاب نخاعی را تایید می کند. در طول این مانور با خم کردن پای بیمار به سمت بالا از ناحیه مچ، درد بیمار تشدید می شود.
مانور ترایپاد:

یک مانور تشخیصی دیگر، مانور کشش فمورال (femoral stretch) است. در این مانور بیمار به شکم می خوابد، پای بیمار از زانو خم می شود و سپس پزشک پای بیمار را به سمت بالا خم می کند. ایجاد درد در طی این مانور نشانه درگیری اعصاب نخاعی کمری دوم و سوم است. در تصویر زیر این مانور نشان داده شده است:
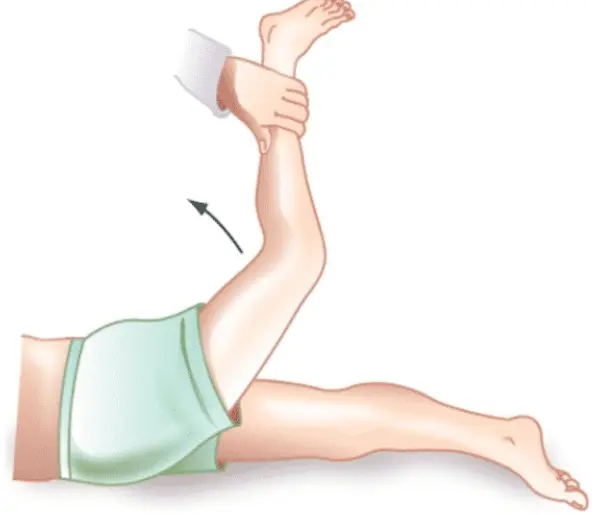
فتق دیسک کمری
تاریخچه و فراوانی
با اینکه درد منتشر شونده پا از زمانی دور شناخته شده بود اما اولین بار در سال 1911 این نوع درد کمر به بیرون زدگی دیسک کمری نسبت داده شد. بیرون زدگی دیسک کمری در 1% تا 2% جمعیت عمومی اتفاق می افتد و سالانه در حدود دویست هزار عمل جراحی خارج کردن دیسک انجام می شود.
تعریف
فتق دیسک به خارج شدن متحوا دیسک بین مهره ای از فضای معمول آن گفته می شود. دیسک بین مهره ای از ساختار های مختلفی تشکیل شده است. در مرکز هر دیسک یک قسمت هسته ای وجود دارد که با بیرون زدن این قسمت از دیسک، فتق دیسک ایجاد می شود. قسمت بیرون زده دیسک معمولا به سمت پشت ستون فقرات است و این قسمت می تواند با فشار وارد کردن بر روی اعصاب نخاعی باعث درد کمر شود. در تصویر زیر یک فتق دیسک در کنار دیسک سالم نشان داده شده است:
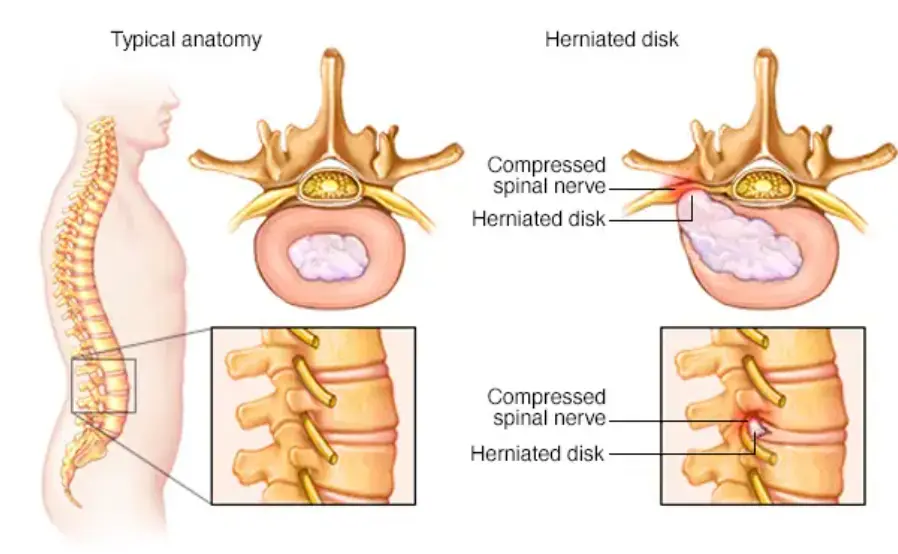
با اینکه بیرون زدن هسته دیسک عامل اصلی ایجاد فتق است، اما این اختلال به صورت شایع همراه با بیرون زدن دیگر قسمت های دیسک (مانند غضروف) اتفاق می افتد. با اینکه فتق دیسک با اسامی دیگری مانند پارگی دیسک و افتادگی دیسک نیز شناخته می شود اما نام “فتق دیسک” بهترین تعریف این بیماری است. قسمت بیرون زده می تواند پهن باشد و یا با یک پایه نازک به دیسک متصل باشد. در بعضی موارد قسمت بیرون زده کاملا از دیسک اصلی جدا می شود. بسته به اینکه لایه خارجی دیسک چه وضعیتی داشته باشد، فتق دیسک به دو دسته محدود شده و محدود نشده تقسیم می شود. اگر لایه خارجی دیسک سالم باشد و فقط برآمده شده باشد به آن فتق دیسک محدود شده گفته می شود. اگر لایه خارجی دیسک سالم نباشد و محتویات دیسک از داخل آن بیرون آمده باشند به آن فتق دیسک محدود نشده گفته می شود. در حال حاضر روش های تشخیصی مختلفی مانند CT Scan، MRI، و دیسکوگرافی استفاده می شوند اما این تصویربرداری ها نمی توانند همیشه فتق دیسک محدود شده یا محدود نشده را از این دیگر افتراق دهند. اسامی ای مانند پارگی دیسک، فیبروز دیسک و تنگی نیز برای توصیف این بیماری استفاده می شوند اما این اسامی نحوه بیماری زایی که فتق و بیرون زدگی باشد را به درستی توصیف نمی کنند.
بیماری زایی
بعد از اینکه برای اولین بار در سال 1934 با خارج کردن یک دیسک بین مهره ای که دچار فتق شده بود درد منتشر شونده بیمار برطرف شد، فتق دیسک کمری به عنوان شایع ترین علت درد کمری رادیکولار شناخته می شود. اطلاعات به دست آمده از تحقیقات مختلف نشان می دهد که تحت فشار قرار گرفتن اعصاب نخاعی می تواند باعث کاهش رسیدن اکسیژن و مواد مغذی به آن ها شود و در نتیجه این اعصاب ملتهب می شوند. در اکثر موارد در تصویربرداری های انجام شده در کنار اعصاب نخاعی تحت فشار قرار گرفته یک دیسک بیرون زده دیده می شود که این بیرون زدگی دیسک علت درگیری اعصاب نخاعی و در نتیجه درد منتشر شونده است. در دیگر مطالعات انجام شده نشان داده شده است که که تغییر شکل اعصاب نخاعی به دلیل فشار در همراهی با فتق دیسک باعث ایجاد درد کمری منتشر شونده می شود، در حالی که تغییر شکل اعصاب نخاعی بدون وجود دیسک بیرون زده باعث ایجاد درد نمی شود. همچنین از مواد به دست آمده از دیسک های بین مهره ای خارج شده بیماران مواد بیوشیمیایی ای که باعث التهاب می شوند به دست آمده است. تزریق این مواد به مدل های حیوانی و در کنار اعصاب نخاعی سالم باعث درد منتشر شونده شده است. علاوه بر این در تعدادی از بیماران با درد رادیکولار کمری و نتایج تست عصب-عضله تایید کننده این بیماری، شواهد تصویربرداری ای به نفع فتق دیسک وجود نداشته است. بر اساس این اطلاعات می توان نتیجه گرفت که تماس مواد التهابی داخل محتویات دیسک یکی از علل اصلی ایجاد التهاب عصبی و در نتیجه درد منتشر شونده کمر است و فشار مکانیکی به تنهایی نقش کمتری در ایجاد این بیماری دارد.
پیش آگهی
پیش آگهی فتق دیسک خوب است و شدت علائم اکثر بیماران (بیش از 60%) در طی چند ماه به مقدار زیادی کاهش پیدا می کند. اما در تعداد کمتری از این افراد (20% تا 30% افراد) بهبود پیدا نمی کنند. در بیمارانی که بهتر می شوند معمولا یافته های تصویربرداری نیز نشان دهنده کاهش فتق دیسک هستند. دیسک هایی که بیرون زدگی بزرگ تری دارند معمولا زودتر کوچک می شوند و احتمال بهبودی این فتق ها از بیرون زدگی های کوچک تر بیشتر است. در قسمت بیرونی هر دیسک سلول های ماکروفاژ قرار دارند که این سلول ها با خوردن و تخریب کردن قسمت بیرون زده باعث کوچک تر شدن فتق می شوند. این پارادوکس که بیرون زدگی های بزرگ تر سریع تر از بیرون زدگی های کوچک تر بهبود پیدا می کند به دلیل این موضوع است که در فتق های بزرگ سطح مقطع بیرون زدگی بیشتر است و در نتیجه سلول های ماکروفاژ بیشتر می توانند قسمت بیرون زده را از بین ببرند.
ارتباط بالینی
بیشتر فتق های دیسکی در قسمت پایینی ستون فقرات کمری اتفاق می افتد. شایع ترین محل بیرون زدگی دیسک در دیسک بین مهره ای مهره های چهارم و پنجم کمری است (59% موارد). بعد از این محل، دیگر قسمت های شایع دیسک بین مهره پنجم کمری و مهره اول ساکرال (30% موارد)، و دیسک بین مهره های سوم و چهارم کمری (9% موارد) است. بیرون زدگی مرکزی دیسک بیشتر باعث کمر درد می شود اما بیرون زدگی محیطی دیسک بیشتر از کمر درد باعث درد رادیکولار کمری می شود. در هر دوی این موارد معایینات ذکر شده در بالا تشخیصی هستند. فتق های بزرگ، و اکثرا فتق های مرکزی، می توانند باعث علائم عصبی و سندروم دم اسب شوند.
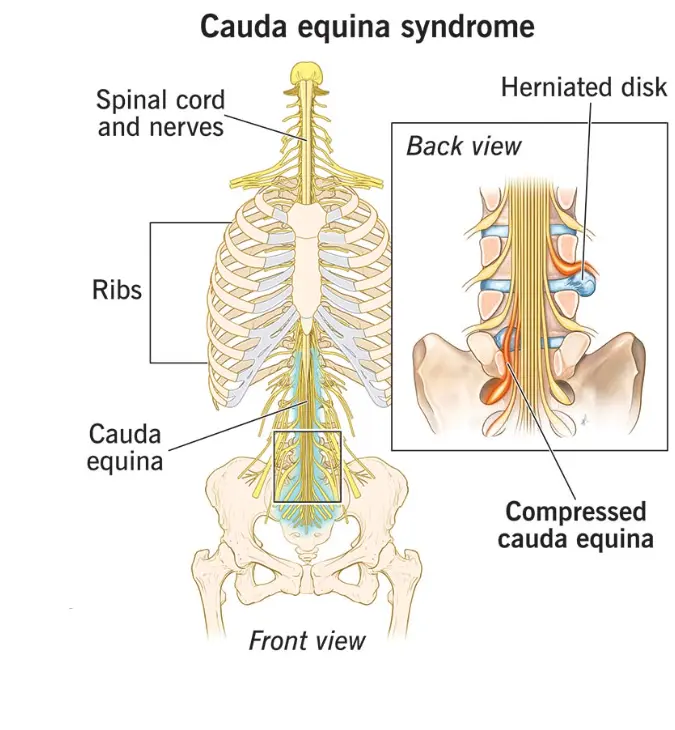
سندروم دم اسب (Cauda Equina Syndrome)
به قسمت انتهایی نخاع در ستون فقرات دم اسب گفته می شود چون در این ناحیه خود نخاع وجود ندارد و اعصاب انتهایی آن با نمایی مانند مو های دم اسب به سمت پایین حرکت می کنند. این اعصاب در نهایت به پا ها و کف لگن عصب دهی می کنند. در سندروم دم اسب این قسمت از نخاع به دلیل تحت فشار قرار گرفتن ناگهانی دچار اختلال می شود.
شیوع این سندروم به صورت کلی اندک است و از ده هزار بیمار مبتلا به کمردرد، چهار نفر به این سندروم مبتلا می شوند. سندروم دم اسب معمولا به دلیل یک فتق بزرگ در خط وسط دیسک، یا یک فتق کوچک در بیماری که تنگی کانال نخاعی دارد اتفاق می افتد. در موارد نادری این سندروم به دلیل تهاجم تومور به نخاع، تجمع خون در نخاع، آبسه ستون فقرات، بعد از آسیب فیزیکی، میلیت عرضی حاد، و دایسکشن شریان آئورت در شکم اتفاق می افتد. تقریبا 70% بیماران مبتلا به سندروم دم اسب سابقه درد کمر مزمن دارند اما در 30% دیگر خود این بیماری شکایت اصلی بیمار است. در این بیماران معمولا علائم این سندروم در 24 ساعت گذشته آغاز شده است و درد منتشر شونده دوطرفه، و اکثرا غیر قرینه، و در موارد محدودی فقط کمردرد دارند. علاوه بر درد، علائم مهم دیگر این بیماری عبارت اند از:
- ضعف عضلات هر دو پا
- اختلال در راه رفتن و لنگ زدن (به دلیل درد و ضعف عضلات)
- احتباس ادرار و درد شکم
- بی اختیاری ادرار و یا بی اختیاری مدفوع
در معایینه معمولا بیمار دچار اختلال حسی و حرکتی است و رفلکس های پا ها کاهش پیدا کرده است. معایینات ذکر شده در بالا برای دیگر علل درد رادیکولار کمری نیز در این بیماران مثبت هستند. علائم مهم این بیماری بی حسی ناحیه کف لگن (بی حسی زینی)، کاهش قدرت عضلات کنترل کننده دفع ادرار و مدفوع و بی اختیاری ادرار و مدفوع است. در حدود 10% از این بیماران، علت ایجاد بیماری تحت فشار قرار گرفتن نخاع در قسمت های بالاتر مانند نخاع سینه ای و حتی نخاع گردنی است. در این افراد ضعف عضلات پا ها مانند بقیه بیماران وجود دارد اما بی حسی در این بیماران شدید تر است و ممکن است دچار سفتی عضلات پا و افزایش رفلکس های پا شوند. تصویربرداری MRI استاندارد طلایی برای تشخیص قطعی است و به دلیل احتمال درگیری نخاع در قسمت های بالاتر معمولا از کل ستون فقرات تصویربرداری می شود. در صورت درمان نشدن اورژانسی این سندروم، اختلال عصبی دائمی (ضعف پا ها، بی حسی، بی اختیاری ادرار و مدفوع) و ناتوانی اتفاق می افتد. به همین دلیل بعد از تایید شدن تشخیص با MRI از دارو های کورتیکواستروئیدی (دسته اصلی دارو های ضد التهابی) به صورت تزریق داخل وریدی (داخل رگ) و جراحی اورژانس برای کاهش فشار بر روی اعصاب استفاده می شود.
درمان های فتق دیسک کمر
با توجه به پیش آگهی خوب بیماری، در صورتی که فتق دیسک کمر با اختلالات عصب همراه نباشد می توان از درمان علائم بیماری استفاده کرد. درمان های فتق دیسک کمر شامل تزریقات مختلف و دیگر پروسیجر های کم تهاجمی یا جراحی های بزرگ می شود. با توجه به اینکه اکثر بیماران علائم عصبی ندارند بهتر است از جراحی فقط در بیمارانی که به دیگر روش های درمانی پاسخ نداده اند استفاده شود.
تزریقات برای فتق دیسک
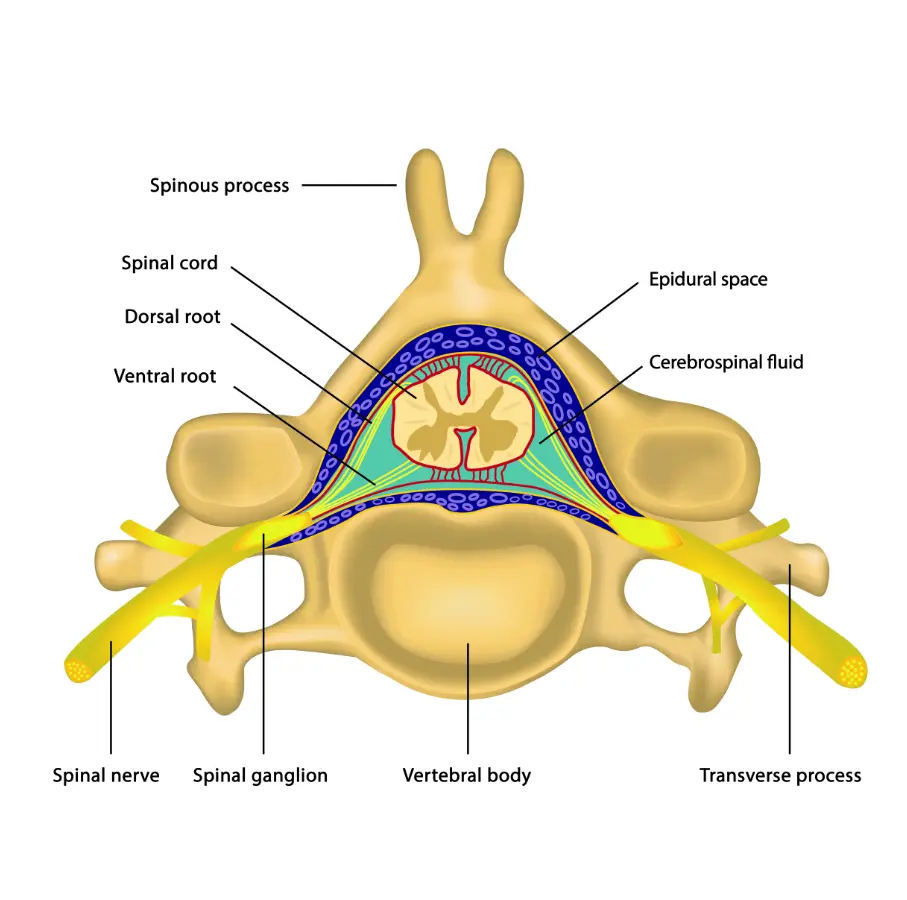
در بین نخاع و سطح داخلی استخوان های ستون فقرات لایه های مختلفی قرار دارند که یکی از این لایه ها، فضای اپی دورال (epidural) است. این لایه که در نزدیکی نخاع و اعصاب نخاعی قرار دارد اکثرا توسط بافت چربی پر شده است و با تزریق دارو های مختلف به داخل این فضا، دارو ها پخش شده و بر روی اعصاب نخاعی اثر می کنند. در تصویر زیر این فضا با رنگ آبی نشان داده شده است:
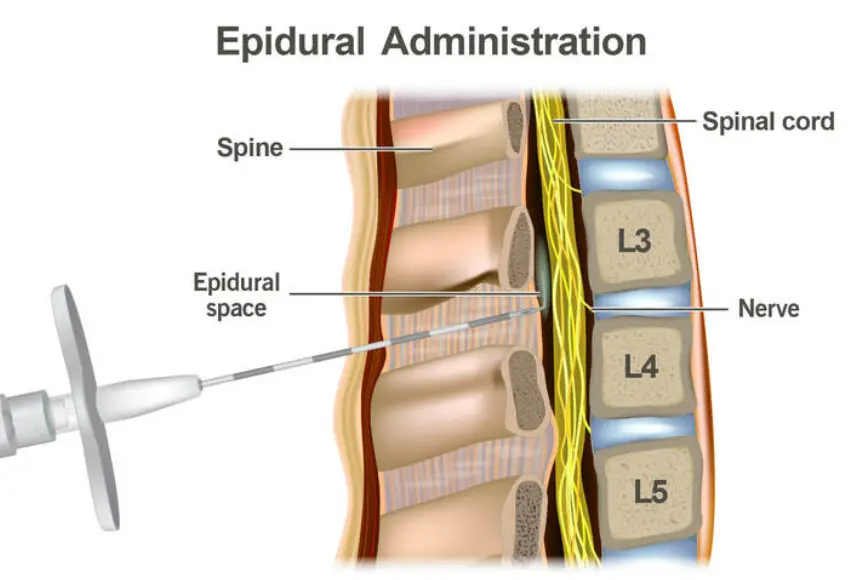
بیش از 50 سال است که برای درمان فتق دیسک کمری از تزریق اپی دورال استفاده می شود. با تزریق دارو های بی حسی و ضد التهابی به این فضا، دارو ها به صورت موضعی پخش می شوند و درد ناشی از التهاب اعصاب نخاعی کاهش پیدا می کند. معمولا از روش اینترا لامینار (intralaminar) برای تزریق دارو استفاده می شود. در این روش سوزن از پشت ستون فقرات، از خط وسط، به سمت فضای اپی دورال هدایت می شود. یک روش دیگر، روش ترانس فورامینال (transforaminal) است که در آن سوزن از کنار خط وسط و از بین فاصله بین مهره ها داخل فضای اپی دورال قرار داده می شود. این روش به صورت تئوری بهتر از روش اینترا لامینار است. در کلینیک فوق تخصصی درد پروفسور سیروس مومن زاده هر دوی این تزریقات با تصویربرداری همزمان انجام می شود. استفاده از تصویربرداری همزمان به پزشک اجازه می دهد تا سوزن را در تمام طول تزریق مشاهده کند و باعث اثربخشی بهتر تزریق و کاهش عوارض جانبی می شود. یکی از تصویربرداری های مناسب برای انجام این تزریق تصویربرداری فلوروسکوپی است.
در تصاویر زیر نحوه انجام این تزریق و تصویر فلوروسکوپی سوزن در فضای اپیدورال نشان داده شده است:
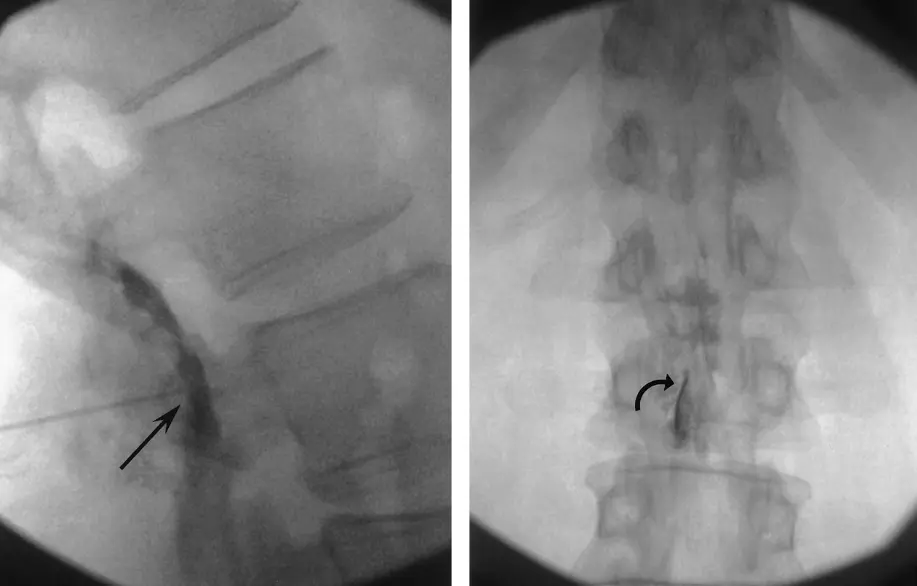
در مطالعات انجام شده نشان داده شده است که تزریقات اپی دورال می توانند درد بیمار را در کوتاه مدت به خوبی کنترل کنند و روش ترانس فورامینال از روش اینترا لامینار در کاهش علائم بیمار موثر تر است.
فاکتور هایی که می توانند موفقیت روش های درمانی غیر تهاجمی، مانند تزریق اپی دورال، را پیش بینی کننده عبارت اند از:
- منفی بودن تست crossed straight leg raise در معایینه.
- نبود درد پا با خم کردن کمر به عقب.
- نبود شواهد تخریب دیسک در تصویربرداری.
- پاسخ خوب به تزریق اپی دورال.
- از بین رفتن اختلالات عصبی در 12 هفته.
- افرادی که بیماری همراه ندارند و انگیزه خوبی برای اجرای دستورات درمانی دارند.
- نبود بیماری های روانی همراه.
- سطح تحصیلات بیشتر از 12 سال.
درمان های کم تهاجمی برای فتق دیسک
کاهش فشار زیرجلدی دیسک (percutaneous disc decompression) به دنبال موفقیت تزریقات داخل دیسکی طراحی شد. در طی تزریقات داخل دیسکی مشخص شد که برداشتن قسمتی از دیسک که دچار فتق نشده است می تواند علائم بیمار را کاهش دهد. اخیرا به دلیل وجود دیگر روش های درمانی و عوارض جانبی نسبتا بالای این روش از تزریقات داخل دیسک به ندرت استفاده می شود اما اطلاعات به دست آمده از این تزریقات باعث توسعه روش کاهش فشار زیرجلدی دیسک شده است. در این روش درمانی، بدون نیاز به عمل جراحی قسمتی از محتویات دیسک برداشته می شود. در نتیجه فشار داخل دیسک کاهش پیدا می کند و قسمتی که دچار بیرون زدگی شده بود به داخل دیسک باز می گردد. بیشترین موفقیت این روش زمانی اتفاق می افتد که لایه خارجی دیسک آسیب ندیده باشد (فتق دیسک محدود شده) و اندازه بیرون زدگی 4 میلی متر یا کمتر باشد. در گذشته و بر اساس قوانین اندوسکوپی مفاصل از سوزنی با قطر 7 میلی متر برای برداشتن بافت دیسک استفاده می شد. اما استفاده از سوزنی با قطر بالا باعث سخت شدن انجام پروسیجر و افزایش احتمال آسیب دیدن لایه خارجی دیسک می شد. در نتیجه هم اکنون برای خارج سازی زیرجلدی دیسک از سوزن های بسیار نازک تر، با قطر 2.5 میلی متر، برای مکیدن و برداشتن مقداری از بافت دیسک استفاده می شود. جدید ترین پیشرفت برای انجام این پروسیجر استفاده از لیزر است. در کلینیک فوق تخصصی درد پروفسور سیروس مومن زاده با استفاده از لیزر مقداری از بافت دیسک تبخیر می شود. عوارض جانبی این روش بسیار کمتر از دیگر روش هاست. برای تخریب دیسک با لیزر از سوزنی با قطر 3 میلی متر استفاده می شود و با قرار دادن یک فیبر نوری از طریق آن به داخل دیسک، امکان مشاهده همزمان نیز وجود دارد. مشاهده همزمان باعث دقیق تر شدن انجام پروسیجر می شود. یک روش دیگر برداشتن مقدار از بافت دیسک استفاده از امواج رادیوفرکوئنسی (Radiofrequency) است. در این روش از سوزنی استفاده می شود که با تولید امواج رادیویی قسمت اضافه بافت دیسک تخریب می شود. سوزن استفاده شده در این روش قطری برابر با 1.5 میلی متر دارد. از دیگر روش هایی که برای خارج کردن زیرجلدی بافت دیسک استفاده می شوند می توان به درمان الکتریکی-گرمایی داخل دیسکی (intradiscal electrothermal therapy) اشاره کرد. در این روش یک سوزن کوچک به داخل فضای دیسک هدایت می شود و با ایجاد گرما مقداری از بافت دیسک را از بین می برد.
در تصویر زیر سوزن در داخل فضای دیسک نشان داده شده است:

در مطالعات انجام شده نشان داده شده است که این روش های درمانی می توانند فشار درون دیسک را کاهش دهند. با کاهش فشار درون دیسک، قسمتی که دچار فتق شده بود می تواند به محل اصلی خود برگردد. مقدار محتوا خارج شده از دیسک بر حسب روش مورد استفاده متفاوت است و می تواند از 1 گرم (در روش رادیوفرکوئنسی) تا 5 گرم متفاوت باشد. در هر بیمار و برحسب شرایط مقداری از بافت که باید برای بهبود بیمار خارج شود متفاوت است. علاوه بر این دیگر شرایط بیمار نیز بر روی انتخاب نحوه درمان موثر هستند. به صورت کلی بهتر است مقدار کم تری از بافت دیسک خارج شود تا بیشترین اثر درمانی و با کمترین ریسک عوارض به دست آید. همچنین استفاده از سوزن های نازک تر خطر آسیب دیدن بافت خارجی دور دیسک را کاهش می دهند و بهتر از سوزن های بزرگ تر هستند. در مطالعات جدید پیشنهاد شده است که به جای ورود سوزن دقیقا از پشت دیسک، بهتر است سوزن از سمت کناری دیسک به سمت مرکز آن هدایت شود. استفاده از دیسکوگرافی و CT Scan برای بررسی سالم بودن یا آسیب دیده بودن لایه خارجی دیسک به کار می روند.
درمان های جراحی فتق دیسک کمر
بررسی تمام روش های جراحی فتق دیسک در این مطلب نمی گنجد. روش کلاسیک برداشتن دیسک کمر که اولین بار در سال 1934 انجام شد هنوز متداول ترین روش جراحی فتق دیسک کمر است. در این روش قسمت های مختلفی از جمله خود دیسک و دیگر ساختار های نزدیک به آن خارج می شوند. با اینکه روش های دیگری نیز برای انجام این جراحی وجود دارد اما شکل کلی انجام در تمام آن ها یکسان است. یک روش دیگر مینی-دیسکتومی است که در این روش سعی می شود تا با خارج کمترین مقدار ممکن از دیسک و ساختار های اطراف، آسیب احتمالی به اعصاب نخاعی و فضای اپی دورال به حداقل برسد. اما حتی در این روش هم احتمال عوارض جانبی بسیار بیشتر از روش های کم تهاجمی است. با اینکه از جراحی به صورت متداول برای درمان فتق دیسک کمر استفاده می شود اما مطالعات با کیفیتی که از اثر بخشی جراحی حمایت کنند زیاد نیستند. در یک مطالعه انجام شده برای مقایسه اثربخشی جراحی و روش های غیرتهاجمی بر روی فتق دیسک مشخص شد که با اینکه بیمارانی که تحت جراحی قرار گرفته اند بعد از 1 سال درد کمتری دارند، اما بعد از 4 سال و بعد از 10 سال درمان های غیرجراحی موثر تر هستند. در دیگر مطالعات انجام شده نیز اثربخشی جراحی بر روی کاهش درد و علائم بیماران نیز مشخص شده است که جراحی در کوتاه مدت می تواند فقط کمی موثر تر از روش های غیرجراحی باشد. برتری اصلی جراحی کاهش سریع تر درد بیمار در کوتاه مدت است و در طولانی مدت موثر تر از روش های غیرتهاجمی نیست. با توجه به اختلاف اندک اثربخشی جراحی و روش های غیرجراحی و با در نظر گرفتن عوارض جانبی بسیار بیشتر جراحی و عوارض بیهوشی، جراحی فقط در مواردی که بیمار به هیچ روش درمانی دیگری پاسخ نداده است توصیه می شود. البته لازم به ذکر است که در بیمارانی که به سندروم دم اسب مبتلا شده اند و بیمارانی که عوارض عصبی حرکتی پیشرونده (مانند ضعف پا ها) دارند باید جراحی انجام شود. نتایج روش جراحی مینی-دیسکتومی بهتر از جراحی کلاسیک است اما این بیماران بعد از 1 سال بیشتر از بیمارانی دارند که تحت جراحی کلاسیک قرار گرفته اند دچار علائم فتق دیسک می شوند.
خشکی ستون فقرات کمری (Lumbar Spinal stenosis)
تعریف و علت شناسی
خشکی ستون فقرات به مجموعه ای از علائم گفته می شود که به صورت اختلالات عصبی ناشی از تنگی کانال داخلی ستون فقرات که نخاع در آن قرار دارد و تنگی محل خروج اعصاب نخاعی بروز می کنند. این علائم معمولا به صورت رادیکولار (انتشار در محل عصب دهی شده توسط یک عصب نخاعی مشخص) بروز می کنند. با اینکه این بیماری از گذشته دور شناخته شده است اما تعریف مدرن آن در سال 1954 انجام شده. این بیماری به دو دسته مادرزادی و غیر مادرزادی تقسیم می شود که نوع مادرزادی آن کمتر شایع است. نوع مادرزادی این بیماری معمولا علت مشخصی ندارد اما ممکن است در زمینه بیماری های استخوانی مانند آکندورپلازی اتفاق بی افتد. نوع غیر مادرزادی خشکی ستون فقرات اغلب ناشی از تحلیل رفتن بافت های ستون فقرات اتفاق می افتد اما ممکن است علل دیگری مانند بیماری پاژه، جراحی ستون فقرات، آسیب مکانیکی، تومور های ستون فقرات و بدشکلی های ستون فقرات نیز باعث ایجاد این بیماری شوند. خشکی ستون فقرات بر اساس محل درگیر نیز به دو دسته تقسیم می شود. نخاع در داخل ستون فقرات از داخل یک کانال استخوانی عبور می کند. اگر این کانال استخوانی دچار تنگی شود، به آن خشکی ستون فقرات مرکزی (central) گفته می شود. اگر محل تنگی در کنار ستون فقرات باشد، این تنگی روی اعصاب خارج شونده از نخاع فشار وارد می کند که به آن خشکی ستون فقرات کناری (lateral) گفته می شود.
بیماری زایی
شایع ترین علت ایجاد خشکی ستون فقرات کمری تحلیل رفتن بافت های حمایت کننده از ستون فقرات است که در نهایت باعث آرتریت ستون فقرات می شود. از جمله تغییراتی که حین این بیماری اتفاق می افتد می توان به موارد زیر اشاره کرد:
- کوتاه شدن ارتفاع دیسک های بین مهره ای که باعث نزدیک شدن بیش از حد مهره ها به یک دیگر می شود.
- بیرون زدگی لایه بیرونی دیسک های بین مهره ای.
- التهاب مفاصل فست (مفاصل بین مهره ای).
- تخریب شدن لیگامان های ستون فقرات.
- ایجاد زوائد استخوانی خار مانند بر روی مهره ها (اوستئوفیت).
در تصویر زیر مکانیزم ایجاد این بیماری نشان داده شده است (به تحت فشار قرار گرفتن اعصاب نخاعی توسط بافت استخوانی اضافه توجه کنید):
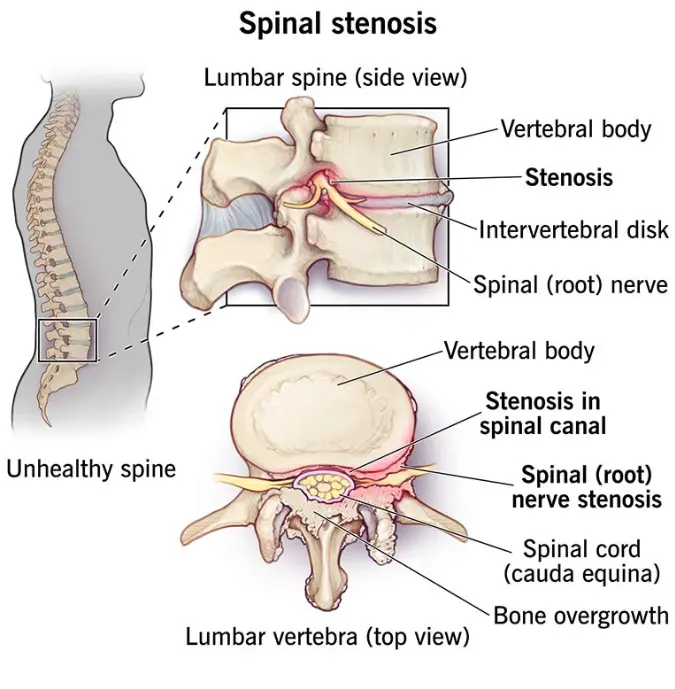
اکثر تغییرات در محل دیسک های بین مهره ای است و معمولا یک یا چند مهره از ستون فقرات درگیر می شوند. در خشکی ستون فقرات مرکزی با تنگ شدن کانال نخاعی اعصاب دم اسبی در بالا توضیح داده شده اند تحت فشار قرار می گیرند. در خشکی ستون فقرات کناری اعصاب نخاعی تحت فشار قرار می گیرند که باعث درد و بی حسی و انتشار این علائم به پا ها می شود. عصب نخاعی کمری پنجم بیشترین عصبی است که درگیر می شود (75% موارد) و بعد از آن به ترتیب اعصاب نخاعی کمری چهارم (15%)، سوم (5.3%) و دوم (4%) بیشترین احتمال درگیری را دارند. در حالت عادی با خم شدن کمر به سمت جلو فضای کانال نخاعی کمی بزرگ تر می شود. به همین دلیل علائم بیمار با خم کردن کمر به سمت عقب، و در نتیجه تنگ تر شدن کانال نخاعی، بدتر می شوند. این بیماری اکثرا در افراد مسن اتفاق می افتد. فشار مستقیم بر روی اعصاب و در نتیجه کاهش رسیدن اکسیژن و مواد مغذی به آن ها علت اصلی ایجاد علائم است و برخلاف فتق دیسک نقش مواد التهابی پررنگ نیست. تغییرات ستون فقرات در طی این بیماری می تواند علت ایجاد بیماری های دیگری نیز مانند اسپوندیلولیستزیس (جلو آمدن یک مهره به روی مهره دیگر) و بدشکلی های ستون فقرات (مانند اسکولیوزیس (خم شدن ستون فقرات به طرفین)) نیز باشد. این بیماری های همراه می توانند باعث تشدید علائم بیمار شوند.
علائم بالینی
- علائم عصبی: علائم عصبی خشکی ستون فقرات اکثرا به صورت درد منتشر شونده به هر دو پا، قسمت بیرونی و پشتی ران ها و ساق پا، بروز پیدا می کنند. درد بیماران با راه رفتن، ایستادن و خم کردن کمر به عقب بیشتر می شود و با نشستن بهبود پیدا می کند. علائه بر درد معمولا علائمی مانند بی حسی، احساس سنگینی و ضعف پا ها نیز وجود دارد. نارسایی عروق پا نیز می توانند علائمی مشابه با علائم این بیماری ایجاد کند و در نتیجه تمام بیماران از لحاظ عروقی نیز بررسی می شوند. بر خلاف درد های ناشی از نارسایی عروقی که هنگام ایستادن وجود ندارند و با راه رفتن به هر طریقی ایجاد می شوند، درد ناشی از خشکی ستون فقرات با ایستادن بدون راه رفتن نیز بدتر می شود و در صورتی که بیمار با کمر خم شده به سمت جلو (مثلا با کمک عصا یا واکر) راه برود درد بیمار افزایش پیدا نمی کند.
- درد رادیکولار: درد رادیکولار یک نوع درد منتشر شونده کمر است که در محل عصب دهی شده توسط یک یا چند عصب مشخص احساس می شود. درد رادیکولار ای که بدون فعالیت بیمار ایجاد شود یکی از نشانه های این بیماری است و معمولا نشان دهنده خشکی ستون فقرات از نوع کناری است.
- درد محدود به ستون فقرات: درد کمر ای که به ناحیه کمر محدود باشد بیشتر نشانه بیماری های دیگری مانند فتق دیسک، بیماری های مفاصل بین مهره ای یا مفاصل بین استخوان های پشتی لگن و دیگر استخوان های لگن است. البته ممکن است بیماران مبتلا به خشکی ستون فقرات نیز کمر درد داشته باشند اما معمولا شدت آن از درد های منتشر شونده بیمار کمتر است.
- دیگر علائم: بیماران مبتلا به خشکی ستون فقرات ترجیح می دهند به صورت خم شده به جلو راه بروند و در هنگام ایستادن سعی می کنند تا با کاهش قوس کمر از شدت درد خود بکاهند. به دلیل حالت مزمن و آهسته این بیماری، احتمال مثبت شدن مانور های مختلف ای که برای تشخیص درد های رادیکولار استفاده می شوند پایین است و علائم حسی و حرکتی این بیماران بسیار زیاد نیست. در مطالعات انجام شده علائم حسی و حرکتی در 30% بیماران مبتلا به خشکی ستون فقرات دیده شده است و این علائم بیشتر در بیمارانی وجود دارد که دچار درگیری عصب کمری پنجم شده اند. ممکن است رفلکس های پا ها کاهش پیدا کنند اما این علامت فقط تعداد کمی از بیماران وجود دارد (18% رفلکس زانو و 43% رفلکس کف پا).
پیش آگهی و گزینه های درمانی
با اینکه در گذشته تصور می شد که خشکی ستون فقرات بیماری ای به شدت پیشرونده است، در حال حاضر مشخص شده است که این بیماری می تواند بدون تغییر باقی بماند یا بیمار دوره هایی از افزایش درد را تجربه کند. در گذشته به دلیل پیشرونده بودن این بیماری از درمان های جراحی زودرس برای درمان استفاده می شد اما نشان داده شده است که درمان های غیر جراحی می توانند علائم بیمار را به خوبی کنترل کنند. درمان های جراحی با اینکه می توانند علائم بیماری را سریعا کاهش دهند اما در طولانی مدت بهتر از درمان های غیر جراحی نیستند. علاوه بر این چون این بیماری در افراد مسن شایع تر است، استفاده از روش های تهاجمی جراحی در این افراد توصیه نمی شود. به تاخیر انداختن جراحی، حتی در بیماران با بیماری شدید، باعث کم شدن اثربخشی جراحی نمی شود. با توجه به اختلاف اندک اثربخشی جراحی و روش های غیرجراحی و با در نظر گرفتن عوارض جانبی بسیار بیشتر جراحی و عوارض بیهوشی، در بیمارانی که عوارض عصبی پیش رونده ندارند یا به سندروم دم اسب (بسیار نادر در خشکی ستون فقرات) مبتلا نیستند استفاده از روش های غیرجراحی بهتر است. جراحی فقط در مواردی که بیمار به هیچ روش درمانی دیگری پاسخ نداده است توصیه می شود.
درمان های غیر جراحی
درمان های دارویی، ورزشی، استفاده از بریس، و تزریقات اپی دورال در کنترل خشکی ستون فقرات موثر هستند. از بین این روش ها بیشترین فایده را تزریق اپی دورال دارد. در بین نخاع و سطح داخلی استخوان های ستون فقرات لایه های مختلفی قرار دارند که یکی از این لایه ها، فضای اپی دورال (epidural) است. این لایه که در نزدیکی نخاع و اعصاب نخاعی قرار دارد اکثرا توسط بافت چربی پر شده است و با تزریق دارو های مختلف به داخل این فضا، دارو ها پخش شده و بر روی اعصاب نخاعی اثر می کنند. در تصویر زیر این فضا با رنگ سبز نشان داده شده است:
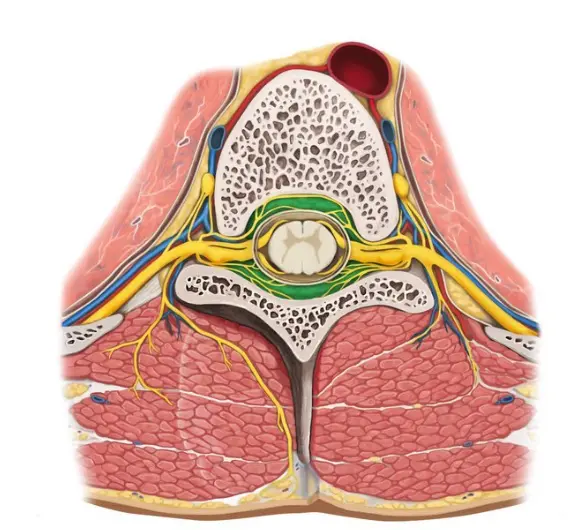
با تزریق دارو های بی حسی و ضد التهابی به این فضا، دارو ها به صورت موضعی پخش می شوند و درد ناشی از التهاب اعصاب نخاعی کاهش پیدا می کند. روش اینترا لامینار (intralaminar) روش کلاسیک برای انجام این پروسیجر است. در این روش سوزن از پشت ستون فقرات، از خط وسط، به سمت فضای اپی دورال هدایت می شود. یک روش دیگر، روش ترانس فورامینال (transforaminal) است که در آن سوزن از کنار خط وسط و از بین فاصله بین مهره ها داخل فضای اپی دورال قرار داده می شود. این روش نسبت به روش اینترالامینار اثربخشی بیشتری دارد و نشان داده شده است هم در کوتاه مدت و هم در طولانی مدت می تواند علائم بیمار را کاهش دهد. در کلینیک فوق تخصصی درد پروفسور سیروس مومن زاده هر دوی این تزریقات با تصویربرداری همزمان انجام می شود. استفاده از تصویربرداری همزمان به پزشک اجازه می دهد تا سوزن را در تمام طول تزریق مشاهده کند و باعث اثربخشی بهتر تزریق و کاهش عوارض جانبی می شود. یکی از تصویربرداری های مناسب برای انجام این تزریق تصویربرداری فلوروسکوپی است.
در تصاویر زیر نحوه انجام این تزریق و تصویر فلوروسکوپی سوزن در فضای اپیدورال نشان داده شده است: